почему после мононуклеоза нельзя находиться на солнце
Паниковать не стоит, но лечиться надо. Что мы знаем о вирусе Эпштейна-Барр?
От него не скроешься. Рано или поздно с ним встречается каждый человек. Надо ли его бояться? А может, инфекция совсем безобидна? Паниковать не стоит, но и легкомысленное отношение – ошибка.
О вирусе Эпштейна-Барр рассказала врач-инфекционист «Клиники Эксперт» Тула Елена Геннадьевна Королёва.
— Елена Геннадьевна, что такое вирус Эпштейна-Барр?
— Среди герпес-вирусов насчитывают 8 типов, вызывающих патологии у вида Homo sapiens, то есть у людей. Вирус Эпштейна-Барр – герпес-вирус IV типа. После заражения вирусом Эпштейна-Барр инфекция остаётся в организме навсегда и никогда его не покидает.
Вирус Эпштейна-Барр – один из самых распространённых герпес-вирусов у людей. Восприимчивость к нему человека высока. Многие дети инфицируются до достижения годовалого возраста, а к 40-50 годам инфекция есть в организме практически у каждого.
— Как происходит заражение вирусом Эпштейна-Барр?
— Источник инфекции – вирусоносители, а также больные с типичными (манифестными) и стёртыми формами заболевания. Наиболее распространённый путь передачи – воздушно-капельный: с частицами слюны при разговоре, чихании, кашле. Возможна передача вируса при поцелуе (именно поэтому в некоторых источниках вызванный им инфекционный мононуклеоз называют «болезнью поцелуев»). Возможен и контактный путь заражения (например, через предметы домашнего обихода).
Вирус Эпштейна-Барр проникает в организм через верхние дыхательные пути, и уже оттуда распространяется в лимфоидную ткань, вызывая поражения лимфоузлов, миндалин, селезёнки и печени.
При размножении в организме вирус Эпштейна-Барр воздействует на иммунную систему. Механизм воздействия сложен, но в конечном результате за счёт поражения В-лимфоцитов и угнетения Т-клеточного иммунитета происходит подавление выработки интерферона – белка, отвечающего за противовирусную защиту организма.
В современном мире у детей отмечается всплеск заболеваемости, особенно в городах. Наиболее высока вероятность заразиться в местах скопления людей.
— А бессимптомный носитель может быть опасен?
— Чаще всего источником инфекции становится человек в острой стадии болезни. Но передача от бессимптомного носителя не исключена.
— Какую болезнь вызывает вирус Эпштейна-Барр?
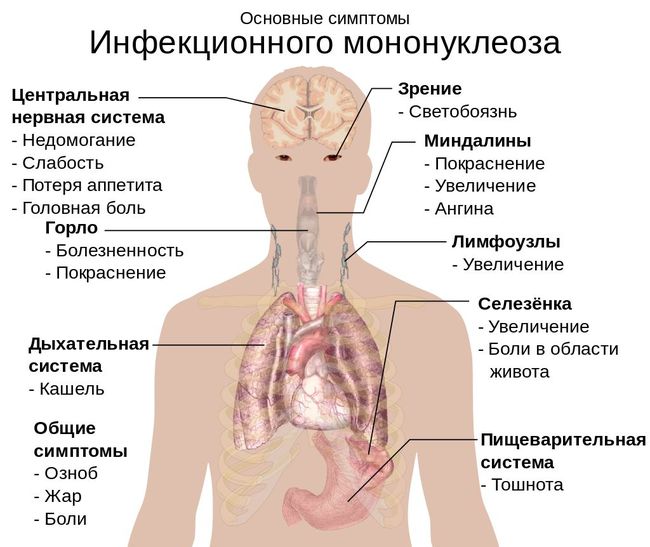
— Классическое проявление – инфекционный мононуклеоз. Для него характерны общие интоксикационные симптомы: высокая температура тела, сонливость, вялость, головные боли, боль в горле, увеличение лимфоузлов (или лимфопролиферативный синдром).
Лимфопролиферативный синдром сочетает:
В общем анализе крови определяется наличие атипичных мононуклеаров. Что это такое? Атипичные мононуклеары (другое их название – «вироциты») – это изменённые одноядерные клетки крови. При течении инфекционного мононуклеоза количество атипичных мононуклеаров в крови повышается значительно (больше 10 %). Может снижаться общее количество тромбоцитов и лейкоцитов, что говорит о тяжести переносимой инфекции.
Есть особенности проявления вируса Эпштейна-Барр у детей. Инфицированные попадают в такую категорию, как «часто болеющие дети». Из-за ослабления иммунитета регулярно возникают заболевания ЛОР-органов, трудности при выздоровлении (подкашливание, постоянно красное горло), бывает храп (из-за разрастания миндалин). При таком течении к взрослому возрасту иммунитет учится противостоять инфекции, взрослые болеют уже не так часто. Показания к оперативному удалению аденоидов у детей практически всегда связаны с непролеченным вирусом Эпштейна-Барр. И это очень печально: ничего лишнего в организме нет, а при своевременном лечении удаления можно было бы избежать.
Читайте материалы по теме:
Знать, что ребёнок инфицирован, важно и по другой причине. Вирус Эпштейна-Барр может изменить реакцию на некоторые антибиотики, спровоцировать токсикоаллергическую реакцию. Поэтому следует обязательно своевременно выявлять вирус и сообщать о нём лечащим врачам, они будут подбирать антибиотики с учётом этого факта.
Тяжёлые последствия возникают, если первичное заражение происходит у женщины в период беременности. Вирус Эпштейна-Барр преодолевает плацентарный барьер, это грозит гибелью плода или значительными дефектами развития.
«После первичного инфицирования некоторые из этих инфекций организм не покидают. Они «спят» в определенных клетках, если с иммунной системой все в порядке и она хорошо контролирует их «сон». Цитата из материала «Чем опасны ТОРЧ-инфекции»
— Есть мнение, что вирус Эпштейна-Барр вызывает гепатит и даже лимфому. Это правда?
— Герпетические вирусы кровотоком разносятся по всему организму, поражают все группы лимфатических узлов. И печень, и селезёнка при остром течении мононуклеоза увеличены. При этом течение болезни обычно благоприятное, здоровье печени полностью восстанавливается.
Утверждать, что вирус Эпштейна-Барр непременно приводит к лимфоме, нельзя. Обнаружить вирус недостаточно: если инфицировано практически всё население планеты, естественно, анализы обнаружат наличие вируса в организме, но ведь лимфомой заболевает далеко не каждый. Конечно, хроническое подавление иммунной системы может приводить к разным нарушениям, в том числе к онкологическим заболеваниям. Но достоверной связи нет. А скомпенсировать иммунные нарушения современная медицина в силах.
Паниковать точно не стоит. Но и надеяться на самостоятельное излечение не надо. Когда ребёнок постоянно болеет, родители зачастую впадают в отчаяние. И хотя избавиться от герпес-вирусов навсегда невозможно, вполне можно облегчить состояние и в разы уменьшить частоту заболеваний. Лечиться можно и нужно.
Подробнее о гепатитах читайте в наших статьях:
— Какими методами можно проверить, присутствует ли в организме вирус Эпштейна-Барр? Какие анализы его выявляют?
— В нашем арсенале два метода: иммуноферментный анализ (ИФА) и полимеразная цепная реакция (ПЦР). Преимущество метода ПЦР – возможность определить ДНК вируса в слюне, соскобе из носоглотки. Благодаря этому можно не брать кровь и не нервировать ребёнка. Но если нет обострения, такой анализ может дать ложноотрицательный результат. Это значит, что вирус в организме есть, но он «спит», и, соответственно, в мазке из носоглотки может отсутствовать. А поскольку с помощью ПЦР ищут сам вирус, точнее, его нуклеиновые кислоты (ДНК), то и анализ будет отрицательным. Нередки также искажения из-за того, что мазок взят неправильно.
Метод ИФА точнее, он в любом случае покажет и наличие инфекции, и выраженность инфекционного процесса. Выводы в данном случае делают по присутствию в крови специфических иммуноглобулинов (антител) к вирусу. Например, если обнаружены иммуноглобулины класса М (IgM), можно говорить об острой фазе инфекции (первичном заражении либо реактивации вируса, когда-то попавшего в организм). Если найдена определённая фракция иммуноглобулина класса G (IgG), это свидетельствует, что организм в прошлом уже сталкивался с инфекцией. Поэтому для определения диагностического метода нужна консультация врача.
— Какими методами лечения вируса Эпштейна-Барр располагает современная медицина?
— Это сложная задача. Если для герпес-вирусов I и II типа (вирусов простого герпеса) есть специфические противовирусные средства, то для вируса Эпштейна-Барр и цитомегаловируса специфической терапии пока не разработали. При лёгком течении болезнь может пройти сама, но при тяжёлом течении с поражением костного мозга медицинская помощь необходима. Лечение направлено на стимуляцию иммунитета, применяются интерфероны. Схему лечения выбирают, исходя из множества факторов, определять её должен только врач.
После излечения вирус продолжает жить в организме. Периодически могут возникать обострения: из-за переохлаждения, длительного пребывания под солнцем, стресса и т. д. Проявления инфекции – всегда повод идти к врачу.
Беседовала Дарья Ушкова
Редакция рекомендует:
Для справки:
Королёва Елена Геннадьевна
Мононуклеоз: мифы и реальность
Распространённые мифы о мононуклеозе.
Статью подготовила Елена Колганова- врач-педиатр клиники DocDeti.
Мононуклеоз является вирусным заболеванием, возбудителем которого выступает вирус Эпштейна-Барр (ВЭБ).
Передача данного вируса происходит посредством тесного контакта. Например, через слюну на общей посуде или в процессе поцелуя-именно с этим связанно ещё одно название этого заболевания-«болезнь поцелуев».
1. Поражённые белым налётом миндалины, как при ангине.
2. Увеличенные печень и селезенка
3. Увеличенные лимфоузлы на шее, в некоторых случаях до такой степени, что могут мешать голове поворачиваться.
4. Аденоиды-затрудненное носовое дыхание, храп.
Ряд неспецифических симптомов интоксикации при мононуклеозе:
В большинстве случаев течение данного заболевания не сопровождается симптомами, а у детей к 5-ти летнему возрасту, в 50% случаев, уже имеются антитела к ВЭБ.
Если говорить о взрослом населении, то в 90-95% случаев, в организме имеются защитные титры антител против мононуклеоза, т.к они перенесли эту инфекцию в раннем возрасте.
Как говорилось ранее, мононуклеоз-это вирусная инфекция, поэтому специального лечения не существует. Нужно устранять симптомы, которые мешают жить.
Для борьбы с симптомами инфекционного мононуклеоза может быть назначен антибиотик амоксисциллин/ампициллин. У детей, которые получают данные препараты, в 85% случаях наблюдается появление сыпи на теле, которая сопровождается пятнами и зудом. Такая сыпь может задержаться на длительное время (до трех месяцев).
Даже после полного выздоровления, на протяжении пары месяцев ВЭБ может проявляться в слюне. На протяжении всей жизни, без всяких симптомов и клинических изменений, ВЭБ может выделяться у человека. Это и вызывает передачу вируса.
Если в слюне у здорового человека обнаружили ВЭБ, то никаких лечебных действий проводить не нужно!
1. В случае, если был перенесён мононуклеоз, то про отпуск на море можно забыть.
2. Раньше встречалось мнение, что ВЭБ под влиянием УФ-лучей принимает онкогенную активность и увеличивает возможные риски развития онкозаболеваний крови-лейкозов. Но такая связь не подтверждена в ходе современных клинических исследований. Отмечается возможная причастность ВЭБ к развитию лимфомы Беркетта, назофарингеальной карциномы и определённых видов рака желудка. Но это самостоятельные заболевания, а не проявление мононуклеоза. Развиться они могут у людей, имеющих к этому предрасположенность и сопутствующую тяжелую патологию: СПИД, малярию, первичные иммунодефициты. Лимфома Беркетта распространена в странах Африки, а назофарингеальная карцинома – в Китае.
4. Ещё одно распространённое заблуждение заключается в том, что нужно избегать посещения детских коллективов и противопоказана вакцинация в течении 6-12 месяцев. Эти советы не нашли подтверждения в ходе международных исследований, а значит не имеют обоснования. Перенесенный мононуклеоз не является противопоказанием к прививкам, а находиться в детских коллективах можно сразу, после улучшения самочувствия у ребёнка.
5. Большим заблуждением считается хронический мононуклеоз, которым ребёнок страдает несколько лет и излечить его можно только сложной схемой приёма иммуномодуляторов. Инфекционный мононуклеоз является острой инфекцией, продолжительность которой 3-4 недели. После перенесенного заболевания, на протяжении 3-4 месяцев может наблюдаться состояние, которое похоже на хроническую усталость (вялость, бледность, сонливость, отсутствие интереса к играм, апатия). Лечить это состояние не нужно, его нужно просто пережить.
10 фактов о мононуклеозе
Всё началось прошлым летом. Наш восьмилетний старший сын читал вслух. Я обратила внимание на то, что его голос звучал как-то глухо и непривычно. Я даже спросила, не болит ли у него горло. Оно не болело. Но к вечеру поднялась температура. Градусник показал безрадостные 39,8. Жаропонижающее подействовало, но, как оказалось, ненадолго.
Спустя всего лишь три часа, ночью, я, зайдя в детскую, ощутила под ладонью ставший опять невыносимо горячим лоб. На следующее утро сын чувствовал себя ещё хуже, шея его не то чтобы опухла, а как-то раздулась, стала похожей на шею тяжелоатлета, поскольку сравнялась в диаметре с головой. Красное горло и общее недомогание дополняли картину. Оставив младших детей на попечение бабушек, мы срочно вернулись с дачи в город.
Пока ехали, ребёнок покрылся мелкой ярко-красной сыпью. Моя подруга, узнавшая о состоянии сына, сказала:
— Не хочу тебя пугать, но это очень похоже на мононуклеоз.
Тот же диагноз предварительно поставил и врач детской неотложки. Подтвердили предположения и результаты анализов.
Дальше были пять дней сильнейшего жара, с которым не справлялись жаропонижающие, слабость и долгое лечение. Наконец через несколько месяцев мы услышали от инфекциониста долгожданные слова о том, что всё позади, пострадавшие печень и селезёнка пришли в норму и можно жить обычной жизнью, разве что стараться, чтобы ребёнок поменьше находился на солнце.
Общаясь с другими мамами, я поняла, что о мононуклеозе знают далеко не все родители. И я была в числе тех, кто только слышал про эту напасть, да и то вскользь. А жаль, ведь заболевание это довольно распространённое. Знать о нём должны все родители.
В этой статье собраны 10 фактов о мононуклеозе. Очень надеюсь, что они помогут если не избежать заражения, то хотя бы сделать так, чтобы болезнь причинила детям как можно меньше вреда.
Факт первый. Мононуклеоз – не новое заболевание
Вопреки бытующему мнению («в наше время такой напасти не было»), мононуклеоз известен давно. Ещё в 1887 году известный русский врач Н.Ф. Филатов описал заболевание, сопровождающееся лихорадкой и увеличением лимфатических желёз. После Нила Фёдоровича это заболевание изучали и другие исследователи, как европейские, так и американские. А вирус, вызывающий инфекционный мононуклеоз, обнаружили М. Эпштейн (Эпстайн) и И. Барр (как водится, в их честь его и назвали) в 1964 году.
Слухи о том, что мононуклеоз – новое, ранее неизвестное заболевание, появились потому, что диагностировать его не так легко: многие симптомы не отличаются от «примет» других болезней. И ещё совсем недавно при мононуклеозе детей лечили от ангины и других заболеваний, схожих с ним по симптоматике. Однако современная медицина мононуклеоз не только диагностирует, но и успешно лечит. Поэтому, если у ребёнка обнаружили эту болезнь, паниковать не стоит, а вот прислушаться к рекомендациям врачей — непременно.
Факт второй. Мальчики болеют чаще
Возбудитель заболевания передаётся воздушно-капельным путём (при общении с вирусоносителем, использовании общей посуды, полотенец и т. д.). К сожалению, мононуклеоз может протекать в скрытой или стёртой форме (примерно в половине случаев), и тогда не изолированный больной способен заразить большое число людей. Вот почему детские сады, школы, лагеря отдыха, общежития становятся теми местами, где победно шествует мононуклеоз.
Чаще других мононуклеозу подвержены дети до 10 лет, а также подростки и молодые люди в возрасте от 14 до 25 лет. Однако могут болеть представители и других возрастных групп. Есть у мононуклеоза и предпочтения «по полу»: замечено, что мальчики болеют в два раза чаще девочек.
Факт третий. Симптомы мононуклеоза похожи на другие болезни
«Приметы» мононуклеоза разнообразны, и нередко их путают с проявлениями других заболеваний. Какие же симптомы должны насторожить:
Имейте в виду, что не все симптомы появляются одномоментно, что, конечно, затрудняет диагностику.
Плохо и то, что мононуклеоз может протекать в атипичной форме, например, с отсутствием или чрезвычайно яркой выраженностью некоторых симптомов.
Факт четвёртый. Больного следует изолировать
Далеко не всех детей, у которых диагностировали мононуклеоз, госпитализируют. Болезнь не обязательно лечить в условиях стационара. Всё зависит от состояния ребёнка. Но вот изолировать заболевшего необходимо. Если в семье есть другие дети, постарайтесь свести к минимуму их общение, следите за тем, чтобы чада строго соблюдали правила личной гигиены: почаще мыли руки, пользовались индивидуальными полотенцами и т.д.
Факт пятый. Выздоравливать надо под контролем инфекциониста
Ребёнок, переболевший мононуклеозом, требует продолжительного врачебного контроля. Это тот случай, когда придётся регулярно посещать инфекциониста, сдавать кровь и делать УЗИ органов брюшной полости. Лечить мононуклеоз самостоятельно или не посещать врачей после кажущегося выздоровления нельзя категорически, ведь последствия такого легкомысленного отношения могут быть очень серьёзными.
Факт шестой. После выздоровления может потребоваться диета
В зависимости от того, были ли поражены внутренние органы, какие именно и как сильно, ребёнку может быть показана диета (её назначают большинству заболевших мононуклеозом). И тут уж родителям придётся неукоснительно следить за рационом выздоравливающего чада. К счастью, в наших детских садах и школах кормят вполне щадяще, и это позволяет переболевшим мононуклеозом детям посещать сады и школы и спокойно есть практически всё, что там дают.
Диета для перенёсших мононуклеоз (диета №5)
Рекомендуемая при мононуклеозе диета создаёт щадящие условия для печени и способствует нормализации работы других внутренних органов (желудка, поджелудочной железы, двенадцатиперстной кишки). При такой диете благодаря стимуляции синтеза белка, желчевыведения и выработки ферментов активизируются восстановительные процессы в печени, что необходимо выздоравливающим после мононуклеоза.
Обратите внимание! В соответствии с рекомендациями этой диеты питаться необходимо 5 раз в сутки.
Как видите, диета не слишком строгая, близкая к той, какую обычно рекомендуют для детского питания. Но нужно учесть, что категорически противопоказаны при мононуклеозе такие детские радости, как мороженое, шоколад и горячий шоколад (какао), газированная вода, чипсы и прочие «вредности», которые мы в обычной жизни иногда, пусть и нечасто, всё же позволяем есть нашим детям. Но при мононуклеозе их нельзя. И точка. Не показаны и самые разные консервы, копчёности, соленья и острые блюда.
Важно! Продолжительность соблюдения диеты определяет лечащий врач, и самовольно отказываться от неё и допускать послабления нельзя.
Факт седьмой. Осторожно, солнце!
К сожалению, осложняет жизнь ребёнка, перенёсшего мононуклеоз, и его близких необходимость остерегаться солнца на протяжении долгого (до года!) периода. Но врачи единодушны: инсоляция (облучение солнечным светом) при мононуклеозе опасна.
Дело в том, что массивная инсоляция может приводить к иммунодефициту, который и так грозит тем, кто перенёс мононуклеоз. Чтобы не усугублять ситуацию, и рекомендуют избегать прямых солнечных лучей, не принимать солнечные ванны. Тем более не показаны поездки в жаркие страны.
Но это не значит, что ребёнок вовсе не должен выходить на улицу или что ему придётся все тёплые месяцы гулять исключительно по ночам, будто он вампир какой, или носить костюм химзащиты. Просто следите за тем, чтобы самые жаркие часы переболевший мононуклеозом проводил в тени или помещении, не забывайте про головной убор и лёгкую одежду из натуральных тканей (она убережёт ребёнка от излишней инсоляции и при этом не даст запариться).
Факт восьмой. Заразен, но не слишком
Многие считают, что мононуклеоз очень заразен. Однако это не так: вирус, вызывающий заболевание, быстро гибнет при попадании в окружающую среду. Так в нашем случае двое младших сыновей от старшего брата не заразились, хотя первые два дня острой фазы болезни провели с ним бок о бок. Чтобы убедиться, что они не переболели в скрытой форме, у них взяли кровь на анализ. Но результаты показали: вируса Эпштейна-Барр у них нет.
Тем не менее проявлять осторожность, конечно, необходимо. Имейте в виду, что инкубационный период (с момента попадания возбудителя болезни в организм до появления первых симптомов) по разным данным длится от пяти дней до полутора месяцев, но чаще всё же составляет 21 день.
Факт девятый. Никакой физкультуры и спорта
Что касается осложнений, то они встречаются довольно редко. К наиболее распространённым из них относятся синусит, пневмония, отит.
Помимо осложнений, мононуклеоз крайне неприятен и опасен тем, что даже после видимого выздоровления может навредить ребёнку. Происходит это из-за того, что при мононуклеозе поражаются внутренние органы заболевшего (печень, селезёнка), ухудшается общая сопротивляемость организма. В течение долгого времени выздоравливающему нельзя заниматься физкультурой, спортом, танцами и другими видами деятельности, требующими активного движения. И если переболевший мононуклеозом взрослый понимает, что ему в ближайшие недели или даже месяцы придётся быть очень осторожным, избегать падений и резких движений, переохлаждения или прямых солнечных лучей, то ребёнку это объяснить сложно. Почувствовав себя лучше, чадо начинает навёрстывать упущенное: бегать, прыгать, возиться в воде или снегу, нежиться на солнышке, в общем, совершать всё то, что ему противопоказано.
Поэтому родители должны быть начеку, а если ребёнок посещает детский сад или школу, то следует обязательно предупредить воспитателей и учителей о том, что ему нужен особый режим. Кроме того, необходимо внимательно наблюдать за состоянием ребёнка в первые несколько месяцев после перенесённого мононуклеоза и в случае малейших сомнений обращаться к врачам.
Зловредный герпесоподобный вирус может вызывать не только мононуклеоз, но и целый ряд других заболеваний, в числе которых болезнь Ходжкина, различные лимфомы, системный гепатит и рассеянный склероз.
Факт десятый. Под ударом иммунитет
В нашем случае сын чаще болеть не стал. Честно говоря, не знаю, благодаря чему. Возможно, потому, что, как только разрешили врачи, он стал посещать бассейн. Помимо этого мы старались следовать всем рекомендациям, придерживались диеты и режима дня, много гуляли.
Специалисты утверждают, что мононуклеоз хотя и неприятное, но вполне излечимое заболевание. И, несмотря на то, что вирус Эпштейна-Барр, как и другие герпесоподобные вирусы, останется в крови переболевшего навсегда, при правильном подходе отравлять жизнь он не будет.
Почему после мононуклеоза нельзя находиться на солнце
Государственное бюджетное учреждение здравоохранения города Москвы
Продолжается вакцинация против гриппа!
Мы предлагаем четырехкомпанетную вакцину от гриппа. Ежедневно, а в субботу с 9:00 до 14:00. Вы также можете привить ребёнка от пневмонии и менингита.
Одним из острых вирусных заболеваний является инфекционный мононуклеоз. Это заболевание характеризуется высокой температурой тела, увеличением лимфатических узлов в области шеи и сопровождается болью в горле. Мононуклеоз вызывается вирусом герпеса, и передается через слюну. Дети раннего возраста, как правило, переносят болезнь легко. Больше подвержены заражению подростки и взрослые люди. Мононуклеоз может проявляться вне зависимости от времени года.
Классификация инфекционного мононуклеоза:
Симптоматика инфекционного мононуклеоза
Инкубационный период болезни составляет в среднем от 5 дней до месяца. Бывают случаи, при которых симптоматика инфекции не выражена, и выявляется постепенно. В течении нескольких дней отмечается повышение температуры, которая достигает высоких показателей, общая слабость, закладывается нос, увеличиваются миндалины, наблюдается гиперемия слизистой оболочки глотки. К концу первой недели у больного проявляются все симптомы, которым характерно лимфаденопатия (увеличение лимфатических узлов). На фоне инфекционного мононуклеоза может развиться ангина. У детей легко определить первые признаки инфекции: темнеет моча, начинают кровоточить десны, затрудняется глотание, склеры приобретают желтоватый цвет, а также наблюдается желтушность кожи. Анализ крови покажет высокий уровень билирубина. Из-за сильной усталости и головных болях, детям требуется длительный сон. Диагностировать инфекционный мононуклеоз иногда бывает затруднительно, в связи с схожестью с другими инфекционными заболеваниями. Определить инфекцию можно путем комплексного анализа крови и мочи на уровень лимфоцитов и гетерофильных агглютининов.
Лечение инфекционного мононуклеоза у детей, как правило проводится дома, при этом нужно соблюдать постельный режим и диету.
Если у ребенка не наблюдается инфекция бактериального характера, тогда при лечении, антибиотики не назначаются. Для снижения температуры используется парацетамол или ибупрофен. Не рекомендуется давать детям аспирин, так как это может привести к развитию синдрома Рея. Переболев однажды инфекционным мононуклеозом, дети приобретают к нему стойкий иммунитет.
При подозрении на это заболевание обязательно следует обратиться к специалисту, который назначит соответствующую терапию. Наша клиника предоставляет услуги квалифицированных врачей, которые специализируются на инфекциях. Для детальной информации и записи на прием посетите наш сайт. Лечение инфекционного мононуклеоза у детей наш конек.
Современные люди уделяют своему здоровью недостаточно внимания, что приводит к развитию очень серьёзных осложнений.
Зачастую встречается такая болезнь, как мононуклеоз инфекционной природы. Оно имеет вирусное происхождение и поражает гланды, лимфатическую систему, печень, селезёнку. Во многих случаях заболевание не удаётся вовремя распознать, так как симптоматика напоминает обычное ОРВИ или проявляется в виде ангины.
Обуславливается эта болезнь вирусом Эпштейна-Барра, проникающим в ротовую и глоточную полость путём воздушно-капельного взаимодействия. Вирус встраивается в клетки лимфоидной системы, что впоследствии ведёт к его размножению в лимфоцитах и распространению через ток крови по всему организму. Этот процесс приводит к дальнейшему развитию симптоматики, которая не всегда оказывается безобидной, как кажется.
Заразиться мононуклеозом можно несколькими путями:
Люди после того как подхватили данную разновидность мононуклеоза, могут являться сами источниками инфекции в течение полутора лет.
Болезнь может проходить в лёгком или стёртом проявлении. Симптомы у детей определённого возраста могут протекать не замечено или не опознано, и их обычно лечат как при ОРЗ или ангине.
Инфекция развивается медленно с постепенным проявлением симптомов, которое затем начинает нарастать. Наблюдается слабость общего состояния, недомогания, повышенная температура тела в пределах 37,5 градусов, высокая утомляемость. На следующем этапе развивается симптоматика респираторного поражения: закладывает нос, краснеет горло, увеличиваются гланды, опухают лимфатические узлы.
В более редких случаях заболевание может протекать в острой форме. Появляются головные боли, повышается температура тела, наблюдается озноб, лихорадка и ломота в мышцах. Такое состояние может сохраняться в течение нескольких недель.
Спустя некоторое время болезнь набирает обороты, и симптоматика начинает ухудшаться: у больного наблюдается потеря аппетита, тошнота, развитие ангины, в размерах увеличивается селезёнка и печень.
Примерно спустя 3 недели проявление симптомов стихает: общее состояние начинает улучшаться, аппетит возвращается, происходит изменение температуры тела на нормальный уровень, также в норму приходят лимфоузлы, печень и селезёнка. Мононуклеоз может приобрести хроническую форму проявления. В этом случае наблюдаются временами обострения и ремиссии. Латентный период длится до 45 дней.
Мононуклеоз инфекционного типа у малышей, как правило, проходит как ОРВИ, и во многих случаях врачи диагностируют по ошибке ангину. Дети, не достигшие 3 лет от роду, страдают от этой болезни, протекающей подобно респираторному поражению, и чаще всего она не выявляется. Инфекция у детишек подросткового возраста могут не возникать симптомы и вовсе.
Инфекционное поражение в малом возрасте протекает в более острой и стремительной форме, чем у взрослых. При этом поражение гланд и лимфатических узлов выражено сильнее.
Атипичная форма инфекционного мононуклеоза
Характеризуется поражением органов, нетипичных для этой болезни, или неполным комплексом симптомов. Атипичный мононуклеоз чаще всего развивается у мальчиков до 7 лет. Проявляет себя невысокой температурой, тонзиллитом, воспалением аденоидов, лимфоцитозом.
Хроническая форма инфекционного мононуклеоза
Выявляется, если у больного на протяжении 6-ти и более месяцев наблюдаются инфекционные (синуситы, тонзиллиты, пневмонии, бронхиты), интоксикационные (боли в суставах, повышенная утомляемость, слабость) синдромы и патологические изменения сердечной мышцы, почек, печени, а также регулярные повышения температуры. Диагноз «хронический мононуклеоз» ставится после комплексного обследования, включающего клинический осмотр, изучение анамнеза и лабораторные тестирования.
Варианты клинических проявлений хронического мононуклеоза:
Хронический мононуклеоз в подавляющем большинстве случаев обнаруживается у детей младшего школьного и дошкольного возраста. Вследствие незрелой иммунной системы и физиологических особенностей органов дыхания они чаще взрослых болеют пневмониями, бронхитами, ангинами и отитами.
Для постановления правильного диагноза проводятся различные серологические тесты. Более достоверным методом является выявление антител к возбудителю.
Лечение основывается на избавлении от симптомов. Лечащий врач назначает жаропонижающие препараты, и средства, устраняющие головную боль, недомогание и многое другое. Антибактериальные препараты в борьбе с этим заболеванием бесполезны, так как оно имеет вирусное природное происхождение.
На фоне мононуклеоза могут развиться серьёзные осложнения. В этом случае назначается большой спектр различных препаратов: гепатопротекторные средства, кортикостероидные препараты, в некоторых случаях применяются и антибактериальная терапия, если наблюдается развитие дополнительной бактериальной инфекции.
Эта болезнь не всегда может проходить бесследно для организма человека. В более тяжёлых случаях развивается менингоэнцефалит. А увеличение гланд приводит к затруднённости дыхания. У детей инфекция может стать причиной гепатита. В запущенных ситуациях заболевание провоцирует разрыв селезёнки.
Диета при мононуклеозе
Рекомендованные продукты: нежирное мясо и птица, кисломолочная продукция, молоко, морская рыба, каши (пшено, рис, гречка, овсянка), зелень, макароны, яйца, мед.
Запрещенные продукты: бобовые, крепкий кофе, шоколад, жирные рыба и мясо, свежая выпечка и белый хлеб, газированные напитки, алкоголь, крепкий бульон.
Восстановление после мононуклеоза
Прогноз и профилактика
Исход острого мононуклеоза зависит от состояния иммунитета и наличия/отсутствия предрасположенности к вирусным болезням. Существует несколько вариантов:
Из всего сказанного следует сделать вывод, что к своему здоровью необходимо быть предельно внимательными. Это поможет вам своевременно установить диагноз и получить правильное лечение. В случае игнорирования симптомов, болезнь будет прогрессировать, и оставит жуткие последствия в организме. Поэтому вовремя обращайтесь к врачам.