Трабекулярный отек что это значит
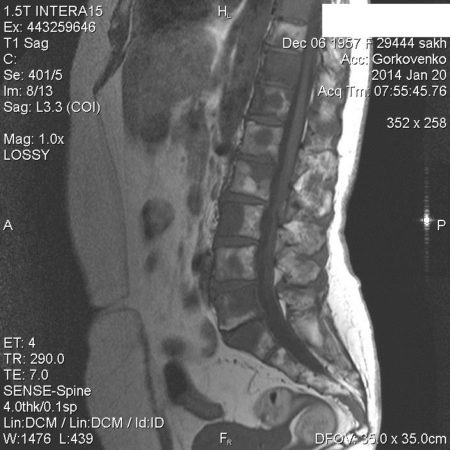
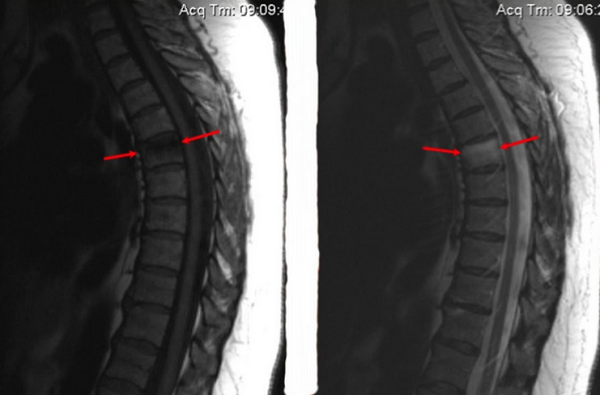
Отек костного мозга на МРТ позвоночника
Боли в спине – одна из самых распространенных причин обращения людей к врачу. Благодаря современным высокотехнологическим исследованиям врач может определить характер патологии, локализацию, размеры, выработать план лечения.
МРТ регистрирует отклик атомов водорода в тканях человека на сильное магнитное поле, на снимках ткани визуализируются по-разному в зависимости от содержания в них воды. Поэтому можно обнаружить изменения структуры костного мозга и его отек на МРТ позвоночника.
Причины отека костного мозга
Костный мозг расположен внутри тела каждого позвонка. Между трабекулами кости располагаются стволовые клетки, рыхлая соединительная ткань, жировая ткань. Здесь образуются все клетки крови – эритроциты, лейкоциты, тромбоциты. Поэтому изменения в костном мозге сопровождаются анемией, снижением иммунитета, обострением аутоиммунных заболеваний, склонностью к кровотечениям. С возрастом жировые клетки замещают большую часть костного мозга.
Причину отека помогает выявить опрос пациента. Большое значение имеет предшествующая травма, характер и длительность боли, нарушения чувствительности кожи, сопутствующие заболевания.
Травматический отек
Наиболее частой причиной его возникновения является травма спины: человек упал или ударился, боль со временем не проходит. Характерная особенность боли – она локализована выше, чем травмированное место. Это связано с тем, что отекший позвонок сдавливает спинномозговые корешки, сами нервы выходят из спинного мозга выше и какое-то время следуют внутри позвоночного канала, затем покидают его через межпозвоночные отверстия.
Трабекулярный отек сопровождает травмы в 100 % случаев. Встречается в любом отделе позвоночника – от шейного до копчика, локализация зависит от механизма травмы. Под действием механического фактора увеличивается давление на костную ткань, может произойти перелом позвонка, растяжение и разрывы связок. Кровеносные сосуды повреждаются, жидкая часть крови и клетки выходят из сосудов и заполняют место между костными балками. Симптоматическое лечение временно облегчает состояние, но без прицельного воздействия на причину отека костного мозга вылечиться невозможно.
Вторичный отек кости
Вторичные отеки не связаны с травмой, они осложняют течение других патологических процессов:
Отек спинного мозга часто сопровождает воспалительные процессы в позвоночнике (остеомиелит, туберкулез). Микробы могут попадать в тела позвонков с кровью из любого очага хронической инфекции (кариес, тонзиллит, эндокардит).
Дегенеративные явления (остеохондроз, межпозвоночные грыжи, артрозы фасеточных суставов – соединений между двумя соседними позвонками) нарушают питание кости, приводят к отеку. При первичном очаге в хряще отек сначала субхондральный, то есть под хрящом, далее распространяется на остальную костную ткань.
Опухоли сдавливают окружающие ткани, приводят к нарушению кровоснабжения кости, что проявляется в виде перифокального отека костного мозга позвоночника, то есть вокруг новообразования.
Нарушения обмена, эндокринные заболевания, хроническая патология почек, расстройства пищеварения ведут к дисбалансу электролитов, накоплению ионов натрия, могут стать причиной развития метаболического отека кости.
Ятрогенные причины: после операций на позвоночнике (реактивный отек), в результате приема некоторых лекарств (стероидных гормонов), на фоне лучевой терапии.
Отек костного мозга, что покажет МРТ позвоночника?
Из-за скопления жидкости в костной ткани тела позвонков увеличивается в размерах, приобретают раздутую форму. Если они увеличиваются настолько, что начинают сдавливать спинной мозг, проходящий в канале позвоночного столба, появляются неврологические симптомы, на снимках видны структурные изменения спинномозговых корешков и спинного мозга. Это уже очень опасно, развиваются:
Двигательные и чувствительные нарушения в нижних конечностях, если поражен поясничный отдел позвоночника, появляются нарушения работы тазовых органов (нарушение мочеиспускания, дефекации, половые расстройства).
При поражении шейного отдела позвоночника страдает иннервация рук (изменяется чувствительность, ограничение движений). При сильном отеке спинной мозг сдавливается не только на уровне шеи, нарушение кровообращения распространяется в вышележащие отделы. Могут присоединиться нарушения зрения, головные боли, менингеальные симптомы, рвота, повышение внутричерепного давления из-за отечности и сдавления нервов, мозговых оболочек. В продолговатом мозге расположены жизненно важные центры – дыхания и сердечной деятельности. Вовлечение их в патологический процесс может привести к летальному исходу.
Отек спинного мозга, нервов, оболочек мозга характеризуется повышением интенсивности сигнала по сравнению со здоровыми тканями. При гидроцефалии расширяются желудочки мозга.
Как выглядит отек костного мозга на МРТ?
На снимках МРТ отек костного мозга выглядит как очаг внутри кости большей интенсивности с размытыми однородными контурами. Само тело позвонка увеличено, несколько размыты границы. В норме содержание жидкости в кости до 10 %. При отеке эта цифра увеличивается до 20 %. Под действием магнитного поля можно определить концентрацию атомов водорода в тканях, границы отека, какие структуры кроме костного мозга вовлечены. Это особенно ценно, так как другие методы – рентген, КТ не выявляют отек костного вещества, микротрещины. На них визуализируются более значительные повреждения – перелом, остеопороз, трещина, смещение, некроз.
На МРТ, когда отекает костная ткань, выявляют гиперинтенсивность костного мозга. Впервые явление было зафиксировано Уилсоном в 1988 году, получило название отек костного мозга. Некоторые рассматривают его как первую, обратимую стадию развития остеонекроза. Обычно эту формулировку используют как клинико-радиологический синдром для уточнения основного заболевания. И только при исключении всех возможных других патологий ставят диагноз отек костного мозга. Для дифференциальной диагностики назначают МСКТ с контрастом, МРТ с контрастом, рентген, определение онкомаркеров в крови, ревматоидного фактора, пункцию с последующей биопсией костного мозга.
После определения с диагнозом выбирают лечение.
МРТ – единственное исследование, которое выявляет отек костного мозга позвоночника. Кроме того, на снимках видно состояние всех мягких тканей по соседству – нервов, связок, мышц, кровеносных сосудов, визуализируются грыжи на начальных стадиях. Это очень ценная информация, позволяющая выбрать правильное лечение: кому-то необходима срочная операция, кому-то – антибиотики, гормональное лечение, сосудистые средства, мочегонные, бисфосфонаты, препараты кальция, ингибиторы простагландина, витамин Д, ношение корсета. Клинически многие болезни проявляются болью в спине, а лечение требуется всем разное. Выбрать правильное направление помогает именно МРТ.
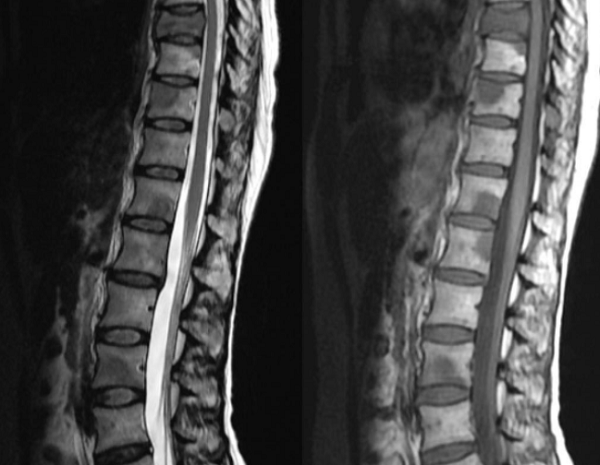
Отек костного мозга на МРТ позвоночника
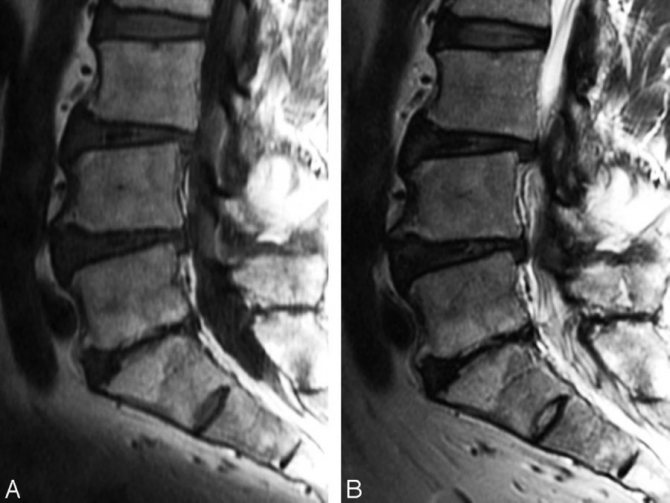
Спондилодисцит поясничного отдела с гипергидратацией (увеличением объема жидкости) губчатого вещества
Датчики томографа фиксируют сигнал, возникающий при резонансе заряженных атомов. Информацию с помощью сложных алгоритмов преобразуют в серию монохромных изображений и транслируют на монитор компьютера. Послойное сканирование осуществляют с шагом от 1 мм, что позволяет визуализировать малейшие изменения вещества в зоне интереса.
В некоторых случаях проводят МРТ с контрастным усилением. Метод предполагает внутривенную инъекцию «окрашивающего» раствора на основе хелатов гадолиния. Препарат не вызывает аллергию и выводится из организма естественным путем.
Что значит отек костного мозга?
Губчатое вещество (трабекулярная ткань) состоит из рыхлых пластинок и перегородок. Промежутки заполнены костным мозгом, который отвечает за кроветворение и формирование иммунных цепочек в организме человека. Отек губчатой ткани сопровождается скоплением экссудата в трабекулярных пластинах. Уровень жидкости может возрасти до 20% (в нормальном состоянии – 10%).
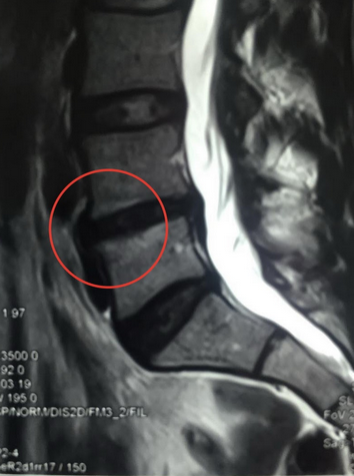
Трабекулярный отек на снимке МРТ позвоночника (пораженный участок выделен красным)
По характеру течения различают три типа гипергидратации костного мозга:
вазогенный – вследствие повышения проницаемости или повреждения стенок капилляров происходит скопление жидкости в межклеточном пространстве;
интерстициальный – под действием экссудата коллагеновые волокна увеличиваются в объеме;
цитотоксический – наблюдается набухание клеток костного мозга (остеоцитов, остеобластов, остеокластов).
На ранних стадиях процесс протекает бессимптомно. При отсутствии лечения патология негативно влияет на состояние и функциональность костного мозга. На фоне развития отека наблюдают прогрессирование аутоиммунных заболеваний (ревматоидный артрит). Нарушение функции кроветворения заключается в уменьшении продуцирования форменных элементов:
При длительном течении процесса у пациента наблюдаются:
появление синяков и гематом без явной причины;
Развитие отека костного мозга приводит к увеличению объема губчатого вещества, тело позвонка набухает. Изменения передаются на соседние ткани, захватывают нервные волокна и субарахноидальное пространство.
Деформация позвонка приводит к стенозу канала и сдавлению спинного мозга. Компрессия провоцирует патологические изменения в области нервных тканей. Отек спинного мозга сопровождается клиническими проявлениями, характер которых зависит от локализации пораженного участка. Чем выше расположен очаг, тем серьезнее последствия патологии. Наиболее выражена симптоматика при поражении шейного отдела позвоночника. В случае неблагоприятного течения процесса возможен летальный исход.
Подозрения на развитие трабекулярного отека позвонков и спинномозгового канала возникают при наличии:
постоянной ноющей боли в спине, усиливающейся при физических нагрузках;
парестезий, паралича верхних и нижних конечностей;
беспричинных нарушений в работе дыхательной, сердечно-сосудистой систем;
болей при мочеиспускании, опорожнении кишечника (при локализации процесса в области копчика);
жалоб на часто возникающие судороги;
нарушений функциональности мочеполовой системы.
Особенностью клинической картины при отеке губчатого вещества позвонка является локализация болевого импульса выше точки поражения. Причина заключается в сдавлении расположенных рядом спинальных корешков измененными тканями.
Перелом тела позвонка и признаки отека костного мозга (указаны стрелками)
Наряду с болевым синдромом компрессия нервных стволов приводит к нарушению работы внутренних органов грудной клетки, брюшной полости и малого таза.
Причины отека костного мозга
Повреждения губчатого вещества чаще возникают вследствие травм спины (падений, ушибов, ранений и пр.). При повреждении тела позвонка возможны:
нарушение целостности костных структур;
разрывы лимфатических и кровеносных сосудов;
выделение жидкого экссудата в область губчатого вещества.
Наблюдающиеся при этом отеки называют первичными. Процесс может распространяться на паравертебральные ткани (мышцы, сухожилия, связки, синовиальные оболочки).
Причинами вторичных отеков костного мозга служат патологические явления в окружающих тканях:
инфекционные заболевания (спондилит, остеомиелит, туберкулез позвоночника);
воспалительные изменения суставных элементов при остеоартрите;
добро- и злокачественные новообразования;
операции на позвоночнике;
эндокринные патологии и заболевания, сопровождающиеся нарушением клеточного метаболизма;
дегенеративно-дистрофические явления (остеохондроз, грыжи, деформирующий артроз и пр.)
Воспалительные процессы костной ткани позвонка усиливают проницаемость капилляров губчатого вещества и сопровождаются активным выделением жидкого экссудата в межклеточное пространство. Опасны заболевания, протекающие с образованием множественных гнойных очагов, которые провоцируют увеличение отечности окружающих структур.
На фоне развития в области позвонка онкологического процесса происходит разрушение трабекул. Наблюдается перифокальный отек, локализованный в зоне костного мозга. Злокачественные образования могут повреждать кровеносные сосуды, увеличивая количество жидкости в губчатом веществе.
Метастазы на снимке МРТ, признаки перифокального отека костного мозга
Дегенеративно-дистрофические патологии приводят к изменению структуры позвонка, снижают трофику тканей и вызывают асептическое воспаление костных и хрящевых элементов. Возможно развитие субарахноидального и трабекулярного отеков.
Гипергидратация костного мозга в большинстве случаев является защитным механизмом при поражении губчатого вещества. Для эффективного лечения патологии необходимо выяснить причину патологии и устранить повреждающий фактор.
Отек костного мозга, что покажет МРТ позвоночника?
Диагностику патологического состояния проводят с помощью инструментальных видов исследования. Одним из наиболее результативных способов является магнитно-резонансная томография позвоночника. Метод визуализирует форму, размеры, расположение морфологических элементов, показывает состояние окружающих тканей.
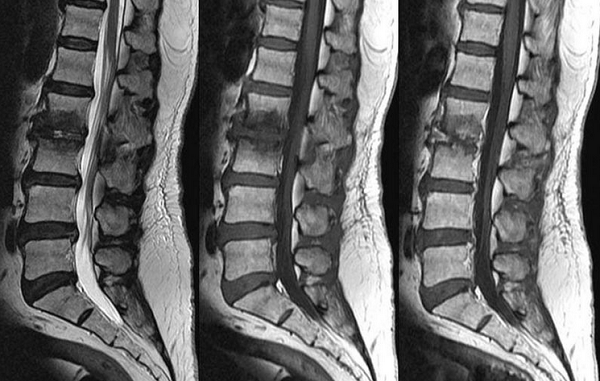
Отек костного мозга на МРТ позвоночника дает гиперинтенсивный сигнал и выглядит как очаг с размытыми контурами. Сканирование позволяет определить этиологию процесса, отражает изменения расположенных рядом структур. На томограммах можно увидеть травматические повреждения костной ткани, признаки воспалительных, онкологических или дегенеративных явлений в области пораженного участка.
При локализации процесса в шейном отделе возможно скопление цереброспинальной жидкости в желудочках головного мозга. Признаки гидроцефалии на МРТ служат поводом для сканирования позвоночного столба.
На томограммах при развитии трабекулярного отека врач увидит деформацию пораженного костного элемента. В случае стеноза спинального канала МРТ визуализирует состояние оболочек и церебрального вещества. Послойные изображения показывают состояние суставных элементов позвоночника и окружающих мягких тканей.
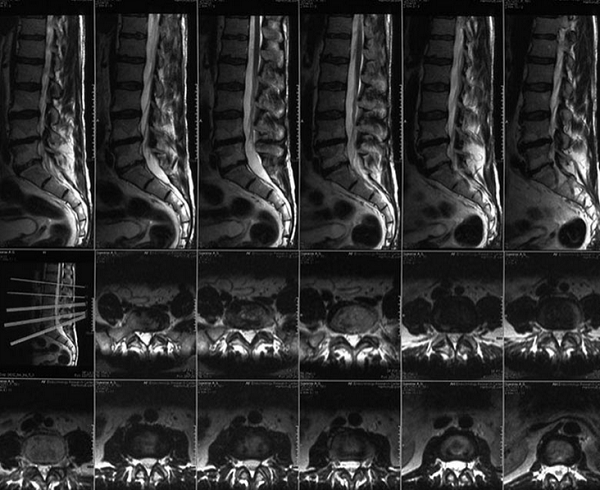
МР-диагностика заболеваний позвоночника (снимки в боковой и поперечной плоскостях)
Магнитно-резонансная томография дает возможность уточнить локализацию и размеры патологического участка. При необходимости врач реконструирует 3D-модель изучаемого отдела. Трехмерное изображение визуализирует взаимное расположение структурных элементов, позволяет определить характер распространения отека.
Клиника «Магнит» осуществляет диагностику заболеваний позвоночника с помощью МРТ. Исследование проводят на закрытом томографе немецкой фирмы Siemens мощностью 1,5 Тл. Благодаря высокой напряженности магнитного поля получают качественные фотографии изучаемой области.
Записаться на сканирование спины можно по телефону +7 (812) 407-32-31 или на сайте клиники.
Отек костного мозга позвоночника
Специалисты ЦМРТ более 15 лет специализируются на диагностике и лечении заболеваний суставов. Читайте подробнее на странице Лечение суставов.
Ребра, грудина, тазовые кости, череп, позвонки, эпифизы длинных трубчатых костей являются вместилищем красного костного мозга. Избыточное депонирование жидкости (отек) в тканях последнего в сегментах позвоночника на уровне L1-5 может быть следствием травматизации или ряда заболеваний. Клинические проявления представлены симптомами основной патологии. Отек костного мозга поясничного отдела позвоночника обнаруживают с помощью магнитно-резонансного сканирования. Лечение преимущественно консервативное.
Рассказывает специалист ЦМРТ
Дата публикации: 16 Июля 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Причины отека костного мозга
Накопление жидкости происходит на фоне:
Если причину отека установить не представляется возможным, говорят об идиопатической форме. К факторам риска относят заболевания почек и сердца, связанные с задержкой жидкости в организме.
Симптомы отека костного мозга
Клиника обусловлена основной причиной и локализацией очага. Начальная стадия не имеет выраженной симптоматики, а отек костной ткани позвоночника можно диагностировать исключительно на МРТ. Без медицинской помощи нарушается кроветворение, что выражается снижением выработки форменных элементов. При длительном течении развивается анемия, появляются носовые кровотечения, “беспричинные” синяки на теле, слабость. Гипергидратация способствует увеличению объема губчатого вещества и разбуханию тела позвонка, что вызывает стеноз канала с компрессией спинного мозга и нервных волокон. Изменения могут сопровождать:
Классификация
Первичный отек костного мозга развивается после травмы на фоне проникновения из поврежденных кровеносных и лимфатических сосудов жидкости, вторичный — является следствием специфического заболевания вертебрального столба.
Как диагностировать
Жалобы неспецифичны и могут встречаться при других заболеваниях опорно-двигательного аппарата. Наиболее подходящим инструментом визуализации рассматривают магнитно-резонансную томографию. Отек костного мозга на МРТ позвоночника виден на доклинической стадии, когда симптомы отсутствуют. Сканирование показывает:
Отек костного мозга в шейном отделе позвоночника нередко сопровождается гидроцефалией. О трабекулярном отеке на фото МРТ свидетельствует деформация, деструкция позвонка. В отдельных случаях может потребоваться биопсия пораженной структуры.
К какому врачу обратиться
Пациентов с подобной проблемой могут вести несколько специалистов — невролог, ортопед-травматолог, вертебролог, онколог. После купирования острых явлений показана консультация реабилитолога.
Лучевая диагностика
Введение
Выбор методов лучевой диагностики повреждений и нетравматических изменений локтевого сустава основывается на анамнестических, клинических данных и определяется уровнем тканевого поражения. Уровни поражения условно можно разделить на костное, хрящевое, связочное, сухожильное, мягкотканое (фасции, мышечные волокна и жировая клетчатка) и патология сосудисто-нервного пучка.
Вопреки устоявшимся убеждениям и стандартам МЭС, далеко не всегда обследование целесообразно начинать с рентгенографии.
На основе сформированного диффернциально-диагностического ряда клиницист выбирает необходимый набор методов лучевой диагностики. Формирование оптимального плана обследования позволяет вовремя поставить правильный диагноз, определить тактику лечения и снизить риск осложнений. Так же в современной медицине мы все больше уделяем внимания удовлетворенности пациента от проведенной диагностики, лечения и его последствий.
Анатомия и ее особенности
Костная анатомия – первый шаг к осознанию нормальной биомеханики и патологических изменений сустава. Костные выступы, борозды, бугры и вдавления дают начало связкам и сухожилиям, формируя энтезис – место перехода сухожилия/связки в кость. Форма суставных поверхностей обеспечивает направления движений.
Места крепления связок и сухожилий, обеспечивающих основу биомеханики сустава
Mark Anderson, University of Virginia Health Sciences Center, 5.10.2013
Common flexor tendon – сухожилие общего сгибателя
Присоединяется в области медиального надмыщелка
Берет свое начало от латерального надмыщелка плечевой кости
Biceps tendon – сухожилие бицепса
Зона дистальной инсерции – бугристость лучевой кости
Brachialis tendon – сухожилие плечевой мышцы
Энтезис в области венечного отростка
Lateral collateral ligament (LCL) – комплекс латеральной коллатеральной связки
Начинается непосредственно под энтезисом сухожилия общего разгибателя:
Ulnar collateral ligament (UCL) – локтевая коллатеральная связка
Начинается на внутренней поверхности медиального надмыщелка плечевой кости, распространяется вниз и крепится к бугорку по медиальной поверхности венечного отростка, имеет три пучка:
Комплекс латеральной коллатеральной связки
Локтевая коллатеральная связка. Mark Anderson, University of Virginia Health Sciences Center, 5.10.2013
Mark Anderson, University of Virginia Health Sciences Center, 5.10.2013
МРТ, корональный срез, PD
Lateral ulnar collateral ligament (LUCL) – латеральная локтевая коллатеральная связка
Ulnar collateral ligament (UCL) – локтевая коллатеральная связка, передний пучок (синяя)
МРТ, аксиальный срез, PD с подавлением сигнала от жировой ткани
Ulnar collateral ligament (UCL) – локтевая коллатеральная связка, передний пучок (белая)
Ulnar collateral ligament (UCL) – локтевая коллатеральная связка, задний пучок (красная)
Локтевой нерв (синяя стрелка)
Важно знать: ложно интерпретируемые анатомические структуры
Псевдо-остеохондральное повреждение – нормальная борозда, проходящая посередине суставной поверхности олекранона, заполнена жиром
Псевдо-остеохондральное повреждение дистальной головки плечевой кости – нормальная структура кости, не покрывающейся хрящом
Синовиальная складка латеральных отделов сустава – иногда может выглядеть как полноценный мениск, при гипертрофии может приводить к симптоматике и повреждению хряща
Anconeus epitrochlearis – добавочная мышца заднемедиальных отделов сустава (красная стрелка), может вызывать компрессию локтевого нерва (синяя стрелка) в кубитальном канале
Травмы
Связочные повреждения
В классификации повреждений связок в мировой травматологии существует единый подход градирования по трем степеням повреждения в зависимости от объема:
Так же в отдельную группу можно выделить авульсионные разрывы – отрыв связки вместе с костным фрагментом энтезиса.
Термины “лигаментит” и “дегенеративные изменения” связки в мировой медицине не существуют.
Частичный разрыв локтевой коллатеральной связки (UCL)
Полный хронический авульсионный разрыв локтевой коллатеральной связки (UCL), фрагментированный участок медиального надмыщелка плечевой кости – красная стрелка
Полный разрыв латеральной коллатеральной связки (LCL) в проксимальных отделах вместе с частичным разрывом сухожилия общего разгибателя (чаще всего происходит совместное повреждение)
Мышечные и сухожильные повреждения
Повреждения мышечных и сухожильных волокон рассматриваются друг от друга отдельно, так как подход к лечению и клинический исход у повреждений значительно отличаются.
Повреждения сухожилий протекают гораздо тяжелее мышечных повреждений, так как имеют меньший потенциал самостоятельного восстановления за счет особенностей тканевого метаболизма.
По степеням разрыва сухожилия можно градировать аналогично связочным повреждениям по проценту поврежденных волокон, однако, в отличие от связок, сухожилия подвержены дегенеративным изменениям, термины тендинит и тендиноз для этих изменений можно считать синонимами.
Тендинит проявляется диффузным отеком и утолщением сухожилия, на Т2 изображениях это дает гиперинтенсивный сигнал, при хронической дегенерации утолщения может не быть.
Самые частые тендиниты локтевого сустава это латеральный (сухожилие общего разгибателя) и медиальный эпикондилит (сухожилие общего сгибателя). Возникают они в результате постоянной стрессовой перегрузки сухожилий.
Медиальный эпикондилит встречается гораздо реже латерального, на снимке невыраженный отек сухожилия общего разгибателя – медиальный эпикондилит (“локоть гольфиста”)
Умеренный отек сухожилия общего разгибателя – медиальный эпикондилит
У молодых пациентов с активно растущей костной тканью и открытыми зонами роста (эпифизарные пластинки роста) так же могут встречаться апофизиты – стресс-повреждение сухожилия в месте прикрепления к активно растущей кости. В тяжелых случаях может развиваться авульсионный разрыв.
Своевременная диагностика и лечения апофизита критически важны, так как в процесс вовлекается зона роста, повреждения которой могут привести в нарушению развития кости и изменению конфигурации сустава.
Воспаление на уровне пластинки роста медиального апофиза плечевой кости, невыраженный отек сухожилия
При оценке разрыва сухожилия важна степень ретракции и атрофии мышечных волокон для формирования тактики лечения. Так же важно наличие авульсионных компонентов и сопутствующие костные изменения.
На PD взвешенных изображения (аналог Т2) с подавлением сигнала от жировой ткани полный разрыв дистального сухожилия бицепса (белая стрелка) со значительной ретракцией волокон (красная двусторонняя стрелка), в ложе сухожилия скопление свободной жидкости
При остром разрыве мы будем находить локально большое количество жидкости и отек глубоких и поверхностных мягких тканей, при хронических разрывах эти изменения либо будут отсутствовать, либо будут представлены в незначительном количестве.
Тот же самый случай разрыва дистального сухожилия бицепса, PD взвешенные изображения с подавлением сигнала от жировой ткани, в проксимальных отделах разволокнение и значительный отек сухожилия (красный круг), дистально сухожилие не определяется (синий круг)
Частичный разрыв дистального сухожилия плечевой мышцы с умеренной ретракцией волокон
Три степени повреждения мышц
Повреждение трехглавой мышцы плеча 1 степени – “перьевидный” отек мышечно-сухожильного перехода
Хрящевые и костные повреждения
Повреждения хрящей локтевого сустава градируются по примеру артроскопической классификации повреждения хряща коленного сустава по Outerbridge:
Единичные очаги хондромаляции суставного хряща лучевой кости: хондромаляция 3 степени (красная стрелка) – 90% истончения, хондромаляция 2 степени (синяя)- 70% истончения
За счет отсутствия значительной осевой нагрузки, как, например, в коленном суставе, изолированно хондромаляция в пределах локтевого сустава встречается довольно редко, так как хондромаляция является больше хроническим дегенеративным повреждением хряща.
В локтевом суставе хондромаляция чаще встречается в комплексе остеохондральных повреждений.
Остеохондральное повреждение – разрушение хряща и прилежащих отделов кости, приводит к этому либо травма, либо аваскулярный некроз, хотя зачастую эти события являются звеньями одного патогенеза. Приводить остеохондральное повреждение может к формированию свободного внутрисуставного тела и костно-хрящевого дефекта суставной поверхности:
Baumgarten T, Andrews J, Satterwhite V. The arthroscopic classification and treatment of osteochondritis dissecans on the capitellum. Am J Sports Med 1998;26:520–523
Остеохондральное повреждение дистальной головки плечевой кости 1 стадии, субхондрально только склероз кости без отека – повреждение хроническое
Остеохондральное повреждение дистальной головки плечевой кости 2 стадии, субхондрально очаг кистозной перестройки без отека – повреждение хроническое
Osteochondral Injury of the Elbow, William N. Snearly, M.D., http://radsource.us, 2014 Остеохондральное повреждение дистальной головки плечевой кости 3 стадии – участок фрагментирован, но не смещен
Свободный остеохондральный фрагмент (стрелка) в полости сустава на фоне остеохондрального повреждения дистальной головки плечевой кости 4 стадии
Костные повреждения, благодаря появлению МРТ, стали диагностироваться с гораздо большей чувствительностью и специфичностью. Стали выделяться ранее недиагностируемые костные уровни повреждения – рентгенонегативные.
Условно костные повреждения на основе МРТ можно разделить на группы:
Определение степени консолидации – традиционно рентгенологическая задача. Однако за счет высокого тканевого контраста МРТ позволяет оценивать уменьшение отека кости, формирование грануляционных изменений, линий демаркации, склероза и костные мозоли. Это позволяет предположить широкие перспективы применения МРТ в оценке восстановления костной ткани.
Выраженный трабекулярный отек проксимальных отделов лучевой кости (красная стрелка), на этом фоне линия перелома через трабекулярное вещество (белая), кость не деформирована – трабекулярный перелом
Внутрисуставной перелом переднего края головки лучевой кости с вентрокаудальным смещением фрагмента до 2мм
Краевой перелом венечного отростка – частое явление при дислокационных синдромах
Хронический краевой перелом олекранона – так же частый спутник при дислокациях
Комплексные травматические синдромы
Синдром вальгусной перегрузки:
Условные векторы травмирующей нагрузки при вальгусной перегрузке
Заднелатеральная ротаторная нестабильность:
Olsen BS, Søjbjerg JO, Dalstra M, et al. Kinematics of the lateral ligamentous constraints of the elbow joint. J Shoulder Elbow Surg 1996; 5:333–341
Синовиальные поражения
Синовиальная оболочка представляет собой внутреннюю выстилку суставной полости, покрывает как внутренние стенки суставной полости, так и связки, расположенные в суставе. Не покрывает синовиальная оболочка только суставные хрящи. Так же синовий выстилает околосуставные сумки – синовиальные полости, располагающиеся в окружающих мягких тканях по периферии сустава, увидеть их можно только при патологическом процессе в их полости.
Синовит и внутрисуставной выпот – основными причинами их могут быть два разных патогенетических процесса:
В связи с этим главной задачей специалиста, при обнаружении выпота и синовита, стоит определение причины такой воспалительной реакции.
Бурсит биципиторадиальной околосуставной сумки
Гемофилическая артропатия. Черными стрелками отмечены костные эрозии, белыми – отложения гемосидерина и гиперпластическая пролиферация синовиальной оболочки
Srinath C. Sampath, MD, PhD, Srihari C. Sampath, MD, PhD,and Miriam A. Bredella, MD, Magnetic Resonance Imaging of the Elbow: A Structured Approach. Sports Health Jan-Feb 2013
Древовидная липома в биципиторадиальной околосуставной сумке
Anthony J. Doyle, Mary V. Miller, Gary J. French, Radiology Department, Middlemore Hospital, New Zealand, 2002
Ревматоидный артрит: поражение локтевого сустава – значительное утолщение синовиальной оболочки и внутрисуставной выпот
Dr Dalia Ibrahim, Cairo, Egypt, radiopaedia.org 2014
Синовиальный остеохондроматоз (множественные овоидные внутрисуставные тела)
The Elbow: Radiographic Imaging Pearls and Pitfalls David E. Grayson, MD, Major, USAF, MC, 2005
Множественные хондромные тела овоидной формы в полости сустава – “рисовые тельца”, причиной образования таких фрагментов может быть как ревматологический процесс, так и хроническое воспаление травматического характера
Intra-articular rice bodies: Imaging for persistent joint pain Dr FE Suleman MBChB(Natal), FCRad(D)(SA), MMedRad(D)(Medunsa) Department of Radiology, University of Pretoria Dr MD Velleman MBChB(UP), FCRad(D)(SA), MMedRad(D)(UP) Little Company of Mary Medical Centre, Pretoria, SA ORTHOPAEDIC JOURNAL Summer 2011
Диффузный пигментный виллонодулярный синовит локтевого сустава: множественные гиперпластические узлы по синовиальной оболочки с гипоинтенсивным сигналом
MRI features of pigmented villonodular synovitis: A pictorial essay, M. Pimentel-Martins, C. Santiago, I. Beirão; Viseu, Portugal, ECR 2010
Опухолевые поражения
Опухолевый рост в пределах локтевого сустава может быть представлен любой тканевой группой, которые располагаются на этом уровне: опухоли синовиальной оболочки, костные опухоли, образования оболочек нервных волокон, любые объемные разрастания мягкой соединительной ткани и мышц, кожи. Так же не так редко метастатическое поражение локтевой области, преимущественно костной ткани.
Самое важное в МР-диагностике опухолей – определить факт инвазивного роста опухоли, прорастание и деструкцию ей прилежащих тканей. Однако, по МРТ, используя типичные признаки, так же можно предположить гистологический тип опухоли. Любое МР-предположение должно верифицироваться гистологическим исследованием биоптата опухоли.
В противопоставление инвазивным опухолям по типу локального роста выделяются экспансивные – они занимают пространство, могут компремировать и смещать окружающие ткани, но инвазии нет.
Сокращенная классификация ВОЗ опухолей мягких тканей (источник: Vilanova JC, Woertler K, Narvaez JA, et al. Soft-tissue tumors update: MR imaging features according to the WHO classification. Eur Radiol 2007;17:125–138., перевод с англ. Федотов И.А.):
Опухоли жировой ткани
Фибробластические/миофибробластические
Так называемые фиброгистиоцитозные
Опухоли гладкоклеточной мускулатуры
Перицитарные опухоли (периваскулярные):
Опухоли из скелетных мышц
Сосудистые
Костно-хрящевые
Неопределенной дифференциации
Костные опухоли
Схематическое изображение типичной локализации и морфологических характеристик костных опухолей
Аббревиатуры
Липома внутренней поверхности нижней трети плеча, экспансивный рост: оттесняет мышечные пучки, инвазии окружающих тканей нет. Так же структура образования гомогенна и представлена только жировой тканью
Метастаз мелкоклеточного рака легкого в дистальные отделы плечевой кости: инвазивный рост с деструкцией кости, инвазия окружающих мягких тканей и капсулы сустава, реактивный отек прилежащих мягких тканей
Шваннома лучевого нерва нижней трети плеча, признак “мишени” по МРТ
Soft-Tissue Tumors and Tumorlike Lesions: A Systematic Imaging Approach, Jim S. Wu, MD Mary G. Hochman, MD Radiology: Volume 253: Number 2—November 2009
Аневризмальная костная киста дистальных отделов плечевой кости, экспансивно распространяется по латеральным отделам, в кистозных полостях уровни жидкости (стрелки)
Сосудистые мальформации
Очень важно разграничить термины “гемангиома” и “сосудистая мальформация”, так как специалисты, напрямую не связанные с лечением таких патологий, часто путают термины, что приводит к неправильной тактике обследования и лечения пациентов, расходует время и финансы.
В 1846 году немецкий ученый Робин Вирхов предложил термин “гемангиома” для описания гиперваскулярных образований на коже, основываясь на их макроскопическом строении, описывая таким образом сосудистые мальформации, сосудистые опухоли и гиперплазии. Разобрав этимологию термина гемангиома, можно понять, что научный подход времен начала познания аномалий развития сосудистой системы относил сосудистые мальформации к опухолям. Такой подход предполагал лечение гемангиом как опухолевых образований.
С развитием методов морфологической и клинической диагностики, классификация Вирхова претерпевала постоянные изменения. Принципиально подход к интерпретации сосудистых мальформаций был изменен в 1982 году, когда Малликен и Гловацки предложили классификацию, разделяющую понятия сосудистая мальформация и гемангиома. Сосудистая мальформация не предполагает опухолевого или первично гиперпластического тканевого роста, лишь аномальные сосудистые сети с различными вариантами комбинации сосудов. Гемангиома же предполагает наличие опухоли или гиперплазии, первично развившейся из ткани сосуда. (Mulliken JB, Glowacki J: Hemangiomas and vascular malformations in infants and children: A classification based on endothelial characteristics. Plast Reconstr Surg 69:412-422, 1982 2.; Mulliken JB, Glowacki J: Classification of pediatric vascular lesions. Plast Reconstr Surg 70:120-121, 1982).
В 1996 году на римском симпозиуме Международного общества по изучению сосудистых аномалий мировое научное сообщество официально заменило термин “гемангиома” на “сосудистая мальформация”, приняв новую классификацию.
В настоящее время общественно принята классификация ISSVA:
ISSVA classification for vascular anomalies (Approved at the 20th ISSVA Workshop, Melbourne, April 2014) http://www.issva.org/.
Венозная мальформация мягких тканей локтевой ямки: патологическая сеть венозных сосудов (желтая стрелка), в просвете патологических сосудов флеболиты (красная стрелка), характерный признак венозной мальформации
Рентгенография локтевого сустава
Рентгенографическое изображение является проекционным, и в связи с этим на снимке мы получаем суммарную картину всех тканей на пути рентгеновского луча.
Такие условия получения изображений дают самый главный минус рентгенограмм – ложные тени. Из-за суммации изображения тени образуются благодаря нормальным костным бороздам, неровностям поверхности кости, уплотнениям и оссификациям мягких тканей, а интенсивность и плотность этих теней зависит от угла попадания рентгеновского луча на неровность.
Таким образом, ложные тени затрудняют постановку правильного диагноза, имитируя, либо скрывая патологические изменения. Именно поэтому не стоит пренебрегать остальными методами диагностики, даже если рентгенологическая картина “ясна”. Так же не рекомендуется клиническим врачам-травматологам пренебрегать мнением рентгенологов и опираться только лишь на свой опыт интерпретации рентгенограмм, так как нередко это приводит к неправильной постановке диагноза и необоснованным оперативным вмешательствам.
Костно-травматические изменения на рентгенограмме определяются как линейное просветление, перерыв кортикальной пластинки, дополнительными признаками могут быть изменение конфигурации кости, деформация кортикальной пластинки, неровность контуров, наслоение дополнительных теней. Стоит напомнить – просветление на негативе рентгенограммы темное, а затенение – светлое.
Перелом локтевого отростка без смещения
Внутрисуставной перелом головки лучевой кости без смещения
Импрессионный перелом головки лучевой кости. На боковой рентгенограмме проявляется деформацией кортикальной пластинки (стрелка), на прямой рентгенограмме линейный участок просветления (круг)
Несостоятельность системы остеосинтеза на фоне дефекта металлической пластины (круг) со смещением оскольчатых фрагментов головки лучевой кости (стрелка)
Рентгенодиагностика опухолевых поражений костей
Рентгенография – первичный метод диагностики опухолевых поражений костной ткани. Поэтому на первом этапе важно оценить факт инвазивного роста, состоявшуюся деструкцию костей, либо опровергнуть это и найти достоверные признаки доброкачественности процесса.
Основой такой оценки будет несколько важных положений:
Periosteal Reaction, Rich S. Rana, Jim S. Wu, Ronald L. Eisenberg, AJR:193, October 2009
Солидное утолщение – доброкачественная периостальная реакция на фоне остеомы
Слоистая (по типу “луковой кожуры”) периостальная реакция с прерывистостью контура – агрессивная реакция на фоне саркомы Юинга
Остеохондрома плечевой кости: представляет собой экзостоз (красная стрелка) с хрящевой “шапкой” (синий круг)
Мультиспиральная компьютерная томография
МСКТ является методом выбора при поражении или подозрении на поражение костной системы: оскольчатые и комплексные переломы (для оценки степени смещения, морфологии и при планировании дальнейшего остеосинтеза), спорные признаки переломов по результатам рентгенографии, степень костной деструкции при опухолевом поражении и воспалении.
Многооскольчатый перелом венечного отростка плечевой кости со смещением отломков
Внутрисуставной перелом головки лучевой кости
Импрессионный перелом головки лучевой кости с невыраженной импрессией
Хронический перелом дистальной головки плечевой кости (остеосклероз по линии перелома – признак хронического повреждения)
Перелом венечного отростка без смещения
Хронический артрит: множественные костные эрозии и деформации суставных поверхностей (синие стрелки), значительное утолщение синовиальной оболочки (красные стрелки)