Тотальное поражение легких при ковиде что это такое прогноз
Основная причина смерти при COVID-19 — острый респираторный дистресс-синдром. Объясняем, что это такое и почему он так опасен
Что такое острый респираторный дистресс-синдром — ОРДС?
Во многих случаях новая коронавирусная инфекция не вызывает симптомов или вызывает лишь незначительные. Когда заболевание проявляется серьезнее, у человека развивается пневмония, то есть воспаление легких. Это может привести к состоянию под названием «острый респираторный дистресс-синдром» (ОРДС). Если коротко, при ОРДС легкие повреждены из-за воспаления, они вмещают меньше воздуха, альвеолы схлопываются и кислород не может в нужном объеме попадать в кровь. В результате у человека появляется сильная одышка и до органов доходит меньше кислорода, чем нужно. ОРДС — основная причина смерти при новой коронавирусной инфекции.
Еще о кислороде в крови
По имеющимся данным, если у человека с COVID-19 развивается ОРДС, то обычно это происходит так: на шестой-седьмой день после появления симптомов возникает одышка, а на второй-третий день после этого — острый респираторный дистресс-синдром. Это происходит, по разным данным, в 3–17% случаев.
Риск, что пневмония закончится ОРДС, выше, если заболевший — человек старшего возраста, если он злоупотребляет алкоголем, курил раньше или курит сейчас, проходит химиотерапию или у него ожирение.
Правда, ОРДС возникает не только из-за пневмонии (хотя это основная причина), но и из-за других повреждений легких вплоть до тупой травмы груди. Такого рода состояние врачи стали замечать еще во времена Первой мировой войны, название у него появилось в 1967 году, а определение — только в 1994-м.
Главное, что человек чувствует при ОРДС, — одышка. Он не может договорить предложение без вдоха, ему не хватает воздуха. Но одышка часто бывает и при менее серьезных состояниях, которые, правда, могут постепенно достигнуть тяжести, которая будет определяться как ОРДС. Поставить точный диагноз помогает компьютерная томография (она в этом плане гораздо лучше обычной рентгенографии и тем более флюорографии) и оценка других показателей, касающихся работы легких.
Почему этот синдром особенно часто встречается при COVID-19
Новый коронавирус умеет попадать в клетки дыхательных путей, альвеол, сосудов, сердца, почек и желудочно-кишечного тракта. Хотя легкие все же страдают больше всего. Пораженные клетки производят множество копий коронавируса и в итоге погибают. Все это запускает и поддерживает воспалительный ответ иммунной системы.
В норме сама иммунная система со временем подавляет это воспаление, и человек выздоравливает. Но при инфицировании коронавирусом чаще, чем во многих других случаях, бывает, что тормозящие механизмы иммунной системы не срабатывают как надо. В худшем варианте развития событий это приводит к состоянию под названием «цитокиновый шторм». Тогда захватывается весь организм, и могут поражаться даже почки и сердце. И, конечно, кроме прочего, развивается ОРДС. Другими словами, в масштабных повреждениях может принимать участие уже не вирус, который запустил агрессивный ответ, а непосредственно иммунная система человека, которая вышла из-под контроля.
Справиться с ОРДС очень непросто
При ОРДС по-хорошему нужно решить две задачи: добиться того, чтобы уровень насыщения крови кислородом был достаточным и чтобы иммунная система перестала уничтожать легкие. Первая проблема изучена лучше второй, и решения там, можно сказать, есть.
Насыщение крови кислородом
Если стандартная версия ИВЛ не помогает, человека могут положить на живот, продолжая вентиляцию легких (это предлагает и Всемирная организация здравоохранения). Так, судя по всему, перераспределяется кровоток в легких, и кровь протекает по тем участкам, в которых кислород может в нее попасть.
При тяжелом ОРДС еще используют препараты для нейромышечной блокады и — редко — оксид азота. Хотя польза от этих препаратов вызывает споры. Российский Минздрав предлагает в этих случаях также использовать смесь гелия и кислорода, но в зарубежных рекомендациях ничего подобного нет, и оснований для применения такой тактики, судя по всему, тоже.
В крайнем случае можно использовать экстракорпоральную мембранную оксигенацию (ЭКМО), то есть пропускать кровь пациента через аппарат, который обогащает ее кислородом, забирает углекислый газ и возвращает ее человеку. Но такие аппараты редки и требуют большого количества специально обученного персонала. Кроме того, эффективность ЭКМО при новой коронавирусной инфекции под сомнением, хотя Всемирная организация здравоохранения предлагает рассмотреть такой вариант.
Налаживание работы иммунной системы
Что касается работы иммунной системы, сейчас есть средства, которые, предположительно, могут сработать точечно и повлиять на нужные механизмы. Но, как обычно бывает в случае COVID-19, достаточно хороших исследований еще нет. При похожих состояниях — когда иммунная система ведет себя агрессивно — иногда назначаются некоторые моноклональные антитела (например, тоцилизумаб). Они могут снижать уровень веществ, участвующих в процессе воспаления. Есть небольшие работы, которые показывают эффективность тоцилизумаба, но пока нет по-настоящему надежных исследований, которые бы показывали эффективность этого подхода при новой коронавирусной инфекции. По всей видимости, если он и работает, то в тяжелых случаях, но при этом до развития ОРДС.
Более грубое вмешательство может привести к распространению вируса. Поэтому, например, глюкокортикоиды, которые подавляют работу иммунной системы, рекомендуют использовать только в крайних случаях, и то не все организации.
С этим синдромом есть еще одна проблема, которая делает новый коронавирус особенно опасным
Даже если человек пережил ОРДС, это не значит, что он станет прежним и в психическом, и в физическом смысле. Примерно у 40% бывших пациентов в той или иной степени нарушается мышление. Возможно, это связано с тем, что какое-то время мозг получал недостаточно кислорода. У таких людей чаще бывают депрессия, тревога и посттравматическое стрессовое расстройство. Части из них сложнее выдерживать прежние физические нагрузки, а легкие обычно работают хуже, чем раньше.
Процент поражения легких при коронавирусе
Специалисты реабилитационного центра “Лаборатория Движения” помогут в восстановлении после перенесенной коронавирусной инфекции (COVID-19)
В большинстве клинических случаев новая коронавирусная инфекция вызывает осложнения функционирования бронхо-легочной системы — пневмонию, острый респираторный дистресс-синдром. Поврежденные воспалением альвеолы склеиваются и не способны вмещать воздух. Уменьшается объем потребляемого кислорода, появляется сильная одышка, наступает кислородное голодание органов, которое грозит серьезными последствиями. В таких случаях пациентам назначают компьютерную томографию легких, рентгенологи высчитывают площадь патологически измененных тканей по специальной формуле. Как определить отклонения от нормы и какое поражение легких при коронавирусе считается опасным, рассмотрим в статье.
Рассказывает специалист РЦ «Лаборатория движения»
Дата публикации: 29 Октября 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Степени поражения легких при коронавирусе
Для КТ диагностики степени поражения легких при коронавирусе была принята следующая классификация:
Рассмотрим воспалительные изменения в процентном соотношении, которые указывают на степень поражения легких, необходимость госпитализации и принятия экстренных мер.
Поражение до 5%
Легкая форма, развивающаяся в первой фазе заболевания, со смазанной симптоматикой похожей на признаки простуды или ОРВИ. Показатели сатурации в пределах 95%. Характеризуется головной болью, заложенностью носа, повышение температуры тела, слабостью и упадком сил. Возможно появление сухого слабого кашля. При своевременном обращении к врачу, следовании врачебным рекомендациям — наблюдается полное излечение без возникновения осложнений.
Поражение до 25%
До 25% патологических изменений считают легкой степенью поражения. Больным назначают лечение на дому. Если в процессе происходит:
Признаки говорят о нарастании ковидных симптомов и степени поражения легких. Необходимо вызвать скорую помощь и подготовиться к госпитализации.
Легочное поражение до 50%
В пределах 50% — это средне-тяжелое поражение, при котором создается условно-неблагоприятный прогноз. Главные признаки:
Повреждения по типу матового стекла занимают половину площади на снимках КТ.
Чем обширнее изменения легочной ткани, тем необратимее могут быть последствия — гипоксия влечет гибель клеток и образование некрозных очагов в органах.
При 50 процентов поражения легких при коронавирусе выживаемость пациентов зависит от возраста, чем моложе больной, тем меньше риски. В группе риска люди с болезнями сердца. Благоприятный исход зависит от своевременной диагностики, адекватной терапии, корректного реабилитационного периода.
Поражение легких 50-60%
Легочное поражение 70% и более
60-70% – состояние тяжелое, с усилением одышки, приступами удушья, лихорадочным состоянием, сопровождающимся высокой температурой. Возникают боли за грудиной. При четвертой стадии легкие не выполняют в полной мере своих функций, высока вероятность развития пневмосклероза. Необходим постоянный мониторинг сатурации, при низких показателях больных подключают к аппарату ИВЛ.
При 75% функционирует только одна четверть легочного объема. Состояние классифицируют как тяжелое с критическим поражением. Высока вероятность развития острого респираторного дистресс-синдрома. Требуется наблюдение в условиях реанимации, мониторинг уровня кислорода, возможен перевод на ИВЛ.
75% поражения легких – опасная грань с неблагоприятным для жизни прогнозом. У выживших наблюдаются тяжелые последствия, необходима длительная реабилитация.
На благоприятный прогноз исхода болезни, начиная с 20-30 процентов поражения легких при коронавирусе, большое влияние оказывает возраст пациента и наличие сопутствующих заболеваний.
Фиброз – как последствие для легких после COVID-19
Примерно у четверти пациентов с заболеванием SARS-CoV-2 развивается пневмония. При тяжелых многоочаговых поражениях возрастает вероятность развития фиброза — осложнения, характеризующегося перерождением патологических тканей в соединительную под влиянием воспалительного процесса.
На вероятность фиброзообразования влияют
Главный симптом, свидетельствующий о развитии фиброза в постковидном периоде — сохраняющаяся в покое одышка, учащение количества вдохов, ЧСС, головокружение, сильная слабость и утомление, цианоз кожи.
Обращение к врачу при обнаружении первых симптомов, прохождение терапии и реабилитации снижает риск необратимых последствий и инвалидизации.
Принципы реабилитации легких после COVID-19
Восстановления функций дыхательной системы начинают еще в стационаре или амбулаторно на 20–25 день после начала болезни после проведения обследования.
Программа реабилитации разрабатывается индивидуально с учетом тяжести перенесенной пневмонии, оценивается процент поражения легких при коронавирусе, возраст, наличие сопутствующих патологий.
Принципы восстановления включают следующие этапы:
Степени тяжести коронавирусной инфекции. Что такое легкая, тяжелая, критическая степень тяжести.
По мере распространения пандемии коронавируса мы получаем больше информации о том, как у разных людей проходит коронавирусная болезнь COVID-19. Так некоторые заболевшие коронавирусом имели легкую степень инфекции, другие – среднюю, тяжелую или критическую.
По мере распространения пандемии коронавируса мы получаем больше информации о том, как у разных людей проходит коронавирусная болезнь COVID-19. Так некоторые заболевшие коронавирусом имели легкую степень инфекции, другие – среднюю, тяжелую или критическую.
По мере распространения пандемии коронавируса мы получаем больше информации о том, как у разных людей проходит коронавирусная болезнь COVID-19. Так некоторые заболевшие коронавирусом имели легкую степень инфекции, другие – среднюю, тяжелую или критическую.
Рассматривая симптомы коронавируса, можно выделить кашель и температуру. Но, насколько сильным может быть кашель? Какая температура является серьезной? Как определить степень тяжести заболевания? Что означают степени тяжести коронавируса?
Степени тяжести коронавирусной инфекции
Каждый из этих «уровней» заболевания встречается значительно реже, чем предыдущий (тяжелые случаи, реже, чем средние; средние в свою очередь менее распространены, чем легкие и т. д.).
Какая степень тяжести может развиться в случае заболевания COVID-19?
Большинство молодых и здоровых людей с большей вероятностью получат бессимптомную или легкую степень тяжести коронавирусной инфекции. Однако в последнее время поступают сообщения о тяжелых формах заболевания, включая смертельные случаи, у молодых людей. Шанс тяжелой степени заболевания у молодых людей низкий в процентном отношении, но не равен нулю.
Значительно больше шансов развития средней, тяжелой или критической степени тяжести коронавирусной инфекции в группах риска:
(Подробнее о том кто находится в группе риска)
Когда затрагивается огромное количество людей, они не все идеально вписываются в групповую классификацию тяжести коронавирусной инфекции. Но если симптомы преимущественно связаны с легкой формой заболевания, но с наличием одного или двух умеренных признаков средней тяжести, заболеванию соответствует степень «от легкой до средней».
Если симптомы в основном относятся к средней тяжести, но состояние ухудшается и появляются симптомы, которые кажутся «серьезными», обращайтесь за неотложной помощью.
Значительно больше шансов, что болезнь будет прогрессировать и перейдет в более тяжелую стадию для тех, кто находится в группе риска, особенно если за 60. Если вы находитесь в очень уязвимой группе и подозреваете, что у вас даже умеренная степень COVID-19, вам следует обратиться за медицинской помощью.
Бессимптомный COVID-19
Бессимптомное состояние означает отсутствие симптомов. Тем не менее, есть сообщения о потере обоняния у людей, не имеющих других симптомов. Технически это тоже является симптомом.
Легкая тяжесть коронавирусной инфекции COVID-19
Вирус поражает в основном верхние дыхательные пути. Ключевые симптомы – температура с кашлем или без кашля.
Пациенты с легкой степенью заболеваниями имеют симптомы похожие на грипп – сухой кашель и умеренно повышенную температуру до 37,8 ° C. Иногда температура может быть лишь слегка повышена, а кашля может не быть совсем. Пациенты могут заметить, что им немного труднее дышать, чем обычно, при физической нагрузке, но у них нет переутомления от обычной домашней деятельности.
При легкой степени коронавирусной болезни COVID-19:
Большинство здоровых людей в возрасте до 60 лет, у которых есть симптомы, будут иметь эту форму коронавирусной болезни.
Большинство (81%) симптоматических случаев COVID-19 остаются легкими по степени тяжести. Тем не менее, состояние больных с легкой степенью заболевания может ухудшиться, иногда быстро, до средней, тяжелой и критической степени тяжести. Это более вероятно для групп риска.
Во второй части этой статьи мы рассмотрим умеренные, тяжелые и критические степени заболевания коронавирусом.
Когда обращаться за помощью
Ничто не заменит осмотр врача.
Тем не менее, подавляющее большинство больных с легкой или бессимптомной степенью инфекции не нуждаются в медицинской помощи и могут лечиться дома. Есть некоторые обстоятельства, при которых необходимо обратиться к врачу:
Если вы находитесь в группе риска, обратитесь за медицинской помощью. Это относится ко всем, кто находится в самоизоляции. Вам следует обратиться к врачу (по телефону), если у вас появились симптомы COVID-19, и вы находитесь в группе риска.
Если у вас есть симптомы, которые ухудшаются, обратитесь за помощью. Это особенно важно, если у вас есть какие-либо из симптомов тяжелой формы.
Средняя тяжесть COVID-19
При средней тяжести коронавирусной инфекции воспаление переходит ниже в легкие, поэтому симптомы респираторных заболеваний, такие как кашель, более выражены.
У пациентов с умеренным COVID-19 возникает воспаление в бронхиолах – сильная одышка и тенденция к учащенному сердцебиению, особенно при движении.
С умеренным COVID-19:
Немедленно обратитесь за помощью если:
Тяжелая степень COVID-19
Тяжелая степень коронавирусной инфекции COVID-19 означает, что это пневмония, воспаление легких, вызванное вирусом в крошечных воздушных мешочках (альвеолах).
Тяжелая степень COVID-19 более вероятна у пациентов старше 60-и лет или при наличии тяжелых заболеваний. Здоровые и молодые люди гораздо реже могут получить тяжелую степень заболевания.
У пациентов с тяжелой степенью заболеваниями отмечается сильная одышка (при небольшой физической нагрузке или даже в состоянии покоя). Они не в состоянии закончить предложение без лишних вдохов или вообще не могут говорить. Так как уровень кислорода в крови падает, они дышат быстрее.
Врачи измеряют частоту дыхания при оценке этого состояния. Обычно взрослые дышат со скоростью 12-18 вдохов в минуту. При пневмонии частота вдохов повышается, иногда заметно.
При подобных симптомах следует немедленно обратиться за медицинской помощью.
При тяжелом течении КОВИД-19:
Другие распространенные симптомы пневмонии COVID-19 включают (у вас не обязательно могут быть все или даже большинство из них):
Критическое состояние COVID-19
При тяжелой пневмонии может развиться состояние, называемое тяжелый острый респираторный синдром (ТОРС). Небольшие воздушные мешочки в легких становятся настолько воспаленными и влажными, что склонны прилипать, и сурфактант не может выполнять свою работу, так как в альвеолах слишком много воспалительной жидкости, образовавшейся из-за вирусов. В таком случае необходимо искусственное дыхание. Для этой цели нужен аппарат искусственной вентиляции легких.
Наиболее опасно в критическом состоянии, если развивается сепсис (заражение крови). Другие органы перестают работать, что может привести к смерти.
Шансы, что в результате заражения коронавирусом молодой здоровый человек окажется в критическом состоянии низкие, но не равны нулю. В то время, как подавляющее большинство здоровых молодых людей не оказывается в критическом состоянии в случае коронавируса, вы никогда не можете быть уверены, что это не случится с вами.
Большинство пациентов пожилого возраста также не доходят до критической степени тяжести COVID-19, но у значительной их части болезнь прогрессирует. Риск возрастает с возрастом
Вы можете пережить критический COVID-19 с помощью интенсивной терапии в больнице, но даже этого не всегда достаточно, как мы видим на примерах во всем мире.
Вам следует немедленно позвонить по номеру экстренной помощи, если вы считаете, что у вас или у ваших близких есть симптомы тяжелой или критической степени коронавируса COVID-19.
Автор: Доктор Мэри Лоут (Великобритания)
Перевод с английского
Приложение. Степень поражения легких при коронавирусе
Тяжесть поражения легких на МСКТ коррелирует с тяжестью заболевания.
Суть метода заключается в подсчете процентов вовлечения в патологический процесс каждой из пяти долей легких:
Общий балл по МСКТ является суммой индивидуальных показателей доли и может варьироваться от 0 (отсутствие вовлечения) до 25 (максимальное вовлечение), когда все пять долей вовлечены более чем на 75%.
Процент поражения легких может быть рассчитан путем умножения общего балла на 4.
Пример: 1-доля поражено 20% 2- балла, 2-ая доля 20% – 2 балла, 3 доля поражено 4% – 1 балл, 4- я доля поражено 50% – 4 балла, 5- я доля 30% – 3 балла
Общий процент поражения легких = (2+2+1+4+3)x4=48% (округляется до 50%)
Опасны ли приливы для здоровья сердца?
В последних исследованиях стали больше обращать внимания на сердечно-сосудистые факторы риска у женщин с ранней менопаузой (до 40 лет) и некоторыми осложнениями беременности. Большое исследование было акцентировано на общем симптоме менопаузы, который затрагивает до 85% женщин: приливы.
Выживаемость больных с тяжелой степенью коронавирусной болезни улучшилась с помощью кортикостероидов
В рамках совместных международных исследований ученые-клиницисты объединили данные из 121 больницы в восьми странах и выявили, что недорогие и широко доступные препараты – стероиды повышают вероятность того, что больные коронавирусом COVID-19 переживут болезнь.
Менопауза и психическое здоровье
Менопауза и годы, предшествующие ей, могут привести к изменениям в организме. Но менопауза может оказывать влияние и на психическое здоровье.
Безопасен ли тестостерон? Что ожидать от приема тестостерона?
В настоящее время мужчины используют таблетки, гель тестостерона или инъекции, чтобы восстановить нормальный уровень мужского гормона. Непрерывный блиц-маркетинг в области фармацевтики обещает, что такое лечение «низкого тестостерона» позволит мужчин чувствовать себя более бодрыми, энергичными и сексуальными. Однако сохраняются побочные эффекты. Например, некоторые пожилые мужчины, принимающие тестостерон, могут столкнуться с повышенным риском для сердца.
Почему увеличивается грудь у мужчин?
Почему происходит увеличение мужской груди?
Алкогольная болезнь печени
Алкогольная болезнь печени подразделяется на три основные формы:
Борьба с гипертонией – основные стратегии
По данным ВОЗ, у каждого четвертого мужчины и каждой пятой женщины в мире есть высокое артериальное давление (гипертония).
Какие скрытые риски вызывают сердечно-сосудистые заболевания?
Риски сердечно-сосудистых заболеваний увеличиваются с возрастом. Известно, как снизить общие риски сердечно-сосудистых заболеваний:
В чём причины бесплодия
Как сохранить здоровье в жару
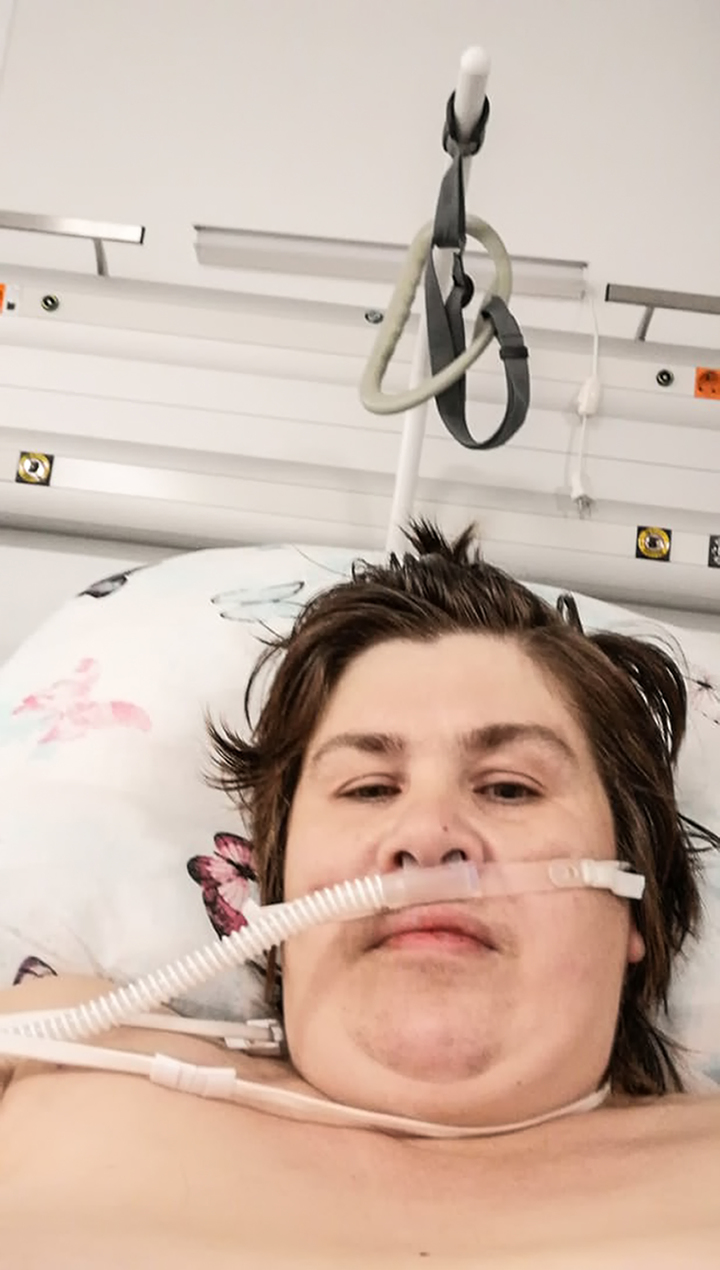
Пациентка со 100% поражения легких описала коронавирус: «Накормите или убейте!»
Как врачи спасают больных ковидом в тяжелейшем состоянии
Они пережили такое, чего не пожелаешь никому, потому что заглянули в небытие, но смогли выкарабкаться. Больные с поражением легких более 90% без подачи кислорода и других реанимационных мероприятий не выживают. Но даже когда задействован тяжелый медицинский арсенал, спасти удается лишь треть пациентов. Поэтому каждый случай выживания уникален. Юлия Свинцова из Казахстана и Ирина Беляева из Твери все ужасы коронавируса испытали на себе.
Фото: Наталия Губернаторова
Ирина Беляева из Твери перенесла 90-процентное поражение легких. Она заразилась от брата. Он парикмахер и, скорей всего, подхватил инфекцию на работе. Очень быстро заболела вся семья Ирины: муж, сын и мама.
— Началось с того, что у меня поднялась температура. Не сильно, 37,5 – 38. Мы не думали, что это коронавирус, но на всякий случай я позвонила знакомым врачам. Посоветовали через 5 суток сделать КТ.
С каждым днем нарастала слабость, трудно было даже дойти до кухни, но при этом ничего не болело.
Компьютерная томография показала, что у них с мужем 20 процентов поражения легких. Вроде бы легкое течение коронавирусной инфекции, но Ирина в группе риска из-за хронических заболеваний, поэтому ее госпитализировали.
Живая, энергичная по натуре, она веселила все отделение. Рассказывала анекдоты, случаи из журналистской практики, помогала соседке по палате, которая тогда казалась ей тяжелой. Ирина еще не знала, сколько кругов ада в запасе у ковида.
Прошла неделя с начала болезни. Несмотря на лечение по протоколу, улучшения не наступало. Силы таяли. Пятьдесят метров до туалета стали непреодолимой дистанцией. Наступил день, когда Ирина не смогла подняться с постели. В стационаре, где она лежала, не было ни томографа, ни реанимации.
— Повезли на КТ в другую больницу в противоположный конец города. Результат исследования мне не сообщили. Когда вернулись, у моей постели собрался целый консилиум. Врачи приняли решение вызвать реанимационную бригаду. На «скорой» с мигалками меня помчали в областную клиническую больницу. Врач спрашивает: «Дышишь?» А я уже не понимаю, где пол, а где потолок.
Поражение легких достигло 90 процентов. Ее положили на каталку и повезли в реанимацию. Теперь Ирине надо было дышать с помощью аппарата СИПАП, который обеспечивает неинвазивную вспомогательную вентиляцию легких (НИВЛ) у пациентов с тяжелой степенью дыхательной недостаточности.
Ирина Беляева. Из личного архива.
— Главный врач сказал: «Этот аппарат спасает жизни, надо его надеть!» Когда воздух пошел, там напор такой, будто сразу 20 фенов включили. И так дышишь в круглосуточном режиме, все 24 часа, – рассказывает Ирина. – У людей постарше от этого кислородного потока что-то происходит с мозгами. Срывают аппарат, кричат: «Я в этой маске лежать не буду!»
У анестезиологов разговор короткий: «Не хотите, поедем сейчас на интубацию!» Оказалось, что очень много больных не готовы терпеть маску. Они ухудшались прямо на глазах. Из нашей палаты на моих глазах скончались семь человек.
Если снимаешь аппарат, раздается громкий сигнал. Врач слышит, что больной сорвал НИВЛ, и бежит к нему. Но ночами, когда медицинского персонала мало и дежурная смена работает на разрыв, не в силах уследить за всеми, то один, то другой пациент снимают надоевшую маску. С Ириной в палате лежала женщина, которая десять дней общалась в бреду со всей своей деревней, без аппарата, естественно, а на одиннадцатый день умерла.
— В реанимации свет горит круглосуточно. Люди кричат, бредят. Таких звуков нет больше нигде. У каждого аппарата свое звучание: мелодия, звоночки, слова, – Ирина провела между жизнью и смертью 14 суток, с сатурацией 72 процента. Это дыхательная недостаточность 3-й степени. Дальше только гипоксическая кома, которая может развиться стремительно.
Не раз Ирину вытягивали с того света, когда резко падал пульс и останавливалось сердце. Она пережила цитокиновый шторм и терапию сильнейшими препаратами – всё, кроме ИВЛ…
За это время она так привыкла дышать через аппарат, что категорически отказывалась его снимать, когда ее переводили в отделение. Боялась, что задохнется.
Уже после выписки, когда силы стали возвращаться и угроза жизни отступила, Ирина стала участником большого сообщества в одной из соцсетей, где познакомилась с товарищами по несчастью, переболевшими ковидом разной степени тяжести. Хватило сил на поддержку тех, кто отчаивался и не знал, что делать.
— Одну девочку из Днепра, лежащую в реанимации, спасала по телефону. Она написала на форуме: «Умираю, останавливается сердце, я в реанимации, мне 33 года». Рассказала ей, по какому протоколу меня лечили. Общаемся до сих пор.
Прошло уже больше года после болезни. Сегодня практически все страшные симптомы уже в прошлом, но перенесенный ковид полностью не отпускает, периодически напоминая о себе.
Но она не из тех, кто сдается. Просто нужно жить дальше и крепче держаться за самые надежные якоря — работу, любовь близких и друзей. Все это помогло ей выжить.
У Юлии Свинцовой из Казахстана диагностировали 100% поражение легких. Она заболела ковидом ровно год назад. На фоне невысокой температуры 37,2-37,5 беспокоило ощущение полного упадка сил. Потом температура поднялась до 38 градусов и уже не сбивалась никакими лекарствами.
Юлия Свинцова до болезни.
Потом заболевает сын, инвалид второй группы. Но у него тоже отрицательный тест, и мы думаем, что у нас ОРЗ. Тем более что обоняние я не теряла.
В реанимации ее подключили к аппарату высокопоточной оксигенации. Жизнь молодой женщины висела на прозрачном волоске. Трое суток Юля была словно в мороке, путая беспамятство с явью. В ее памяти всплывает одна картинка: как ни откроет глаза, у ее кровати день и ночь дежурят две санитарки. Поправляли простыни, чтобы не было пролежней, заставляли пить воду: «Юля, пей! Так надо!»
Ее брат звонил в больницу несколько раз в день, ему прямо говорили, что все, надо готовиться к худшему, никаких гарантий нет.
О том, что она перенесла стопроцентное поражение легких, Юлия узнала только из выписного эпикриза. Тогда ей сделалось по-настоящему страшно.
Юлия Свинцова во время болезни.
Брат должен был встретить ее после выписки. Он заблудился в лабиринте больничных корпусов, а она сидела на скамейке и задыхалась. Ноги не шли, сердце скакало.
— 16 декабря я выписалась из больницы, а 5 февраля уже вышла на работу. Знаете, кем я работаю? Дворником. А зима была снежная. Брат и сын помогали. Одна я бы не справилась. Через два месяца у меня начали выпадать волосы. Брат постриг меня наголо, и волосы стали отрастать.
Но ее организм еще не восстановился. Молодая, крепкая женщина, которая не жаловалась на здоровье, вынуждена ходить по врачам.
— Я понимаю, что лежать нельзя. Заставляю себя делать гимнастику, двигаться. Но прошел год, а я все еще не чувствую себя прежней. Суставы крутит, немеют руки, появились панические атаки, подводит память, упало зрение, рассеивается внимание, появилась метеозависимость. Остался дикий страх повторно заболеть ковидом. Если чувствую какое-то недомогание, готова МЧС вызвать!
Комментарии экспертов
Александр Старцев, главный врач ГБУЗ Тверской области «Областной клинический лечебно-реабилитационный центр».
Если он этот период преодолеет, начнется обратное развитие, и он сможет поправиться. На самом деле, таких пациентов, которые перенесли стопроцентное поражение легких, очень мало, и они, даже если потом все складывается благополучно, нуждаются в длительной медицинской реабилитации.
— Как быстро может наступить такая угрожающая картина? Вот у человека не очень высокая температура, ничего не болит, беспокоит только слабость, и вдруг тотальное поражение легких…
Александр Старцев. Автор фото: Татьяна Макеева.
— Когда врачам приходится подключать «тяжелую артиллерию», типа ИВЛ и ЭКМО?
— К ИВЛ прибегают, когда легкие у пациента поражены практически на 100 процентов, и дышать там нечем. Это выраженная дыхательная недостаточность, сатурация не повышается до нормальных показателей на фоне других методов: при применении аппарата Боброва, а затем высокопоточной подачи кислорода.
— Каковы шансы выжить у таких тяжелых пациентов?
— Не очень большие. Когда пациент получает лечение, процесс останавливается. Но бывают больные, которые до последнего находились дома и поступили с поражением 100 процентов. В таких ситуациях прогноз просто катастрофический, потому что времени, чтобы действие препаратов развернулось, просто нет.
— Можно ли восстановиться полностью после выхода из стационара?
— Это очень индивидуально. Кто-то восстановится полностью, а кто-то не вернется в исходное состояние, особенно если в анамнезе букет хронических заболеваний. Как правило, останется одышка при физических нагрузках, слабость. Возможно, хронические заболевания, которые были до ковида, начнут прогрессировать.
Я знаю примеры, когда люди, перенесшие стопроцентное поражение легких, возвращались к работе, но это не массовое явление, а единичные случаи.
Элина Аранович, терапевт, кардиолог, онколог.
— В случае с ковидом выписка из стационара не означает полного выздоровления. На что жалуются пациенты?
— Да, многие пациенты выписываются из стационара на кислороде, и порой достаточно нелегко отучить их от постоянного применения кислорода. Зачастую формируется даже психологическая зависимость, особенно у тех, кто ранее прошел через реанимационное отделение.
— Как скоро после выписки из стационара люди задумываются о реабилитации?
— В первые волны пандемии пациенты обращались спустя 1-2 недели после выписки, когда понимали, что сами не справляются. Как правило, сейчас обращаются родственники больных, которые ещё в процессе лечения в ковидном стационаре. И это идеальный вариант, потому что порой несколько дней пребывания дома могут оказаться фатальными.
— Прогноз очень непростая вещь в случае с последствиями коронавируса. Все очень индивидуально и зависит, как от особенностей течения болезни, так и от фонового состояния организма пациента. Также очень большую роль играет нормализация психологического состояния, настроя, так как активное участие пациента в собственной реабилитации бесценно!
— Есть ли люди с онкологическими заболеваниями, которые перенесли ковид в тяжелой форме, были реанимационными больными, но справились?
— Да, конечно, причем это совершенно не зависит от стадии болезни, вида опухоли и химиотерапии. Онкологическому пациенту желательно продолжать оставаться на связи со своим лечащим врачом-онкологом. Абсолютно, казалось бы, безнадёжные пациенты выкарабкиваются вопреки самым неутешительным прогнозам.