Как называется внешняя сторона стопы
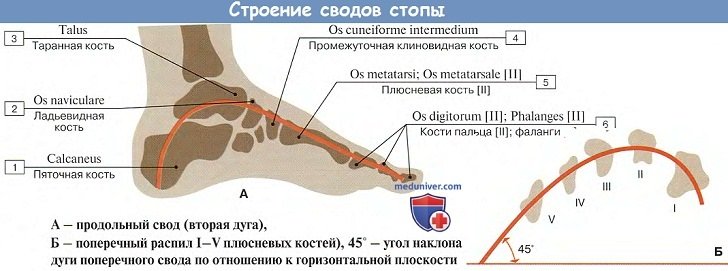
Стопа как целое и ее своды
Стопа устроена и функционирует как упругий подвижный свод. Сводчатое строение стопы отсутствует у всех животных, включая антропоидов, и является характерным признаком для человека, обусловленным прямохождением.
Такое строение возникло в связи с новыми функциональными требованиями, предъявленными к человеческой стопе: увеличение нагрузки на стопу при вертикальном положении тела, уменьшение площади опоры в сочетании с экономией строительного материала и крепостью всей постройки.
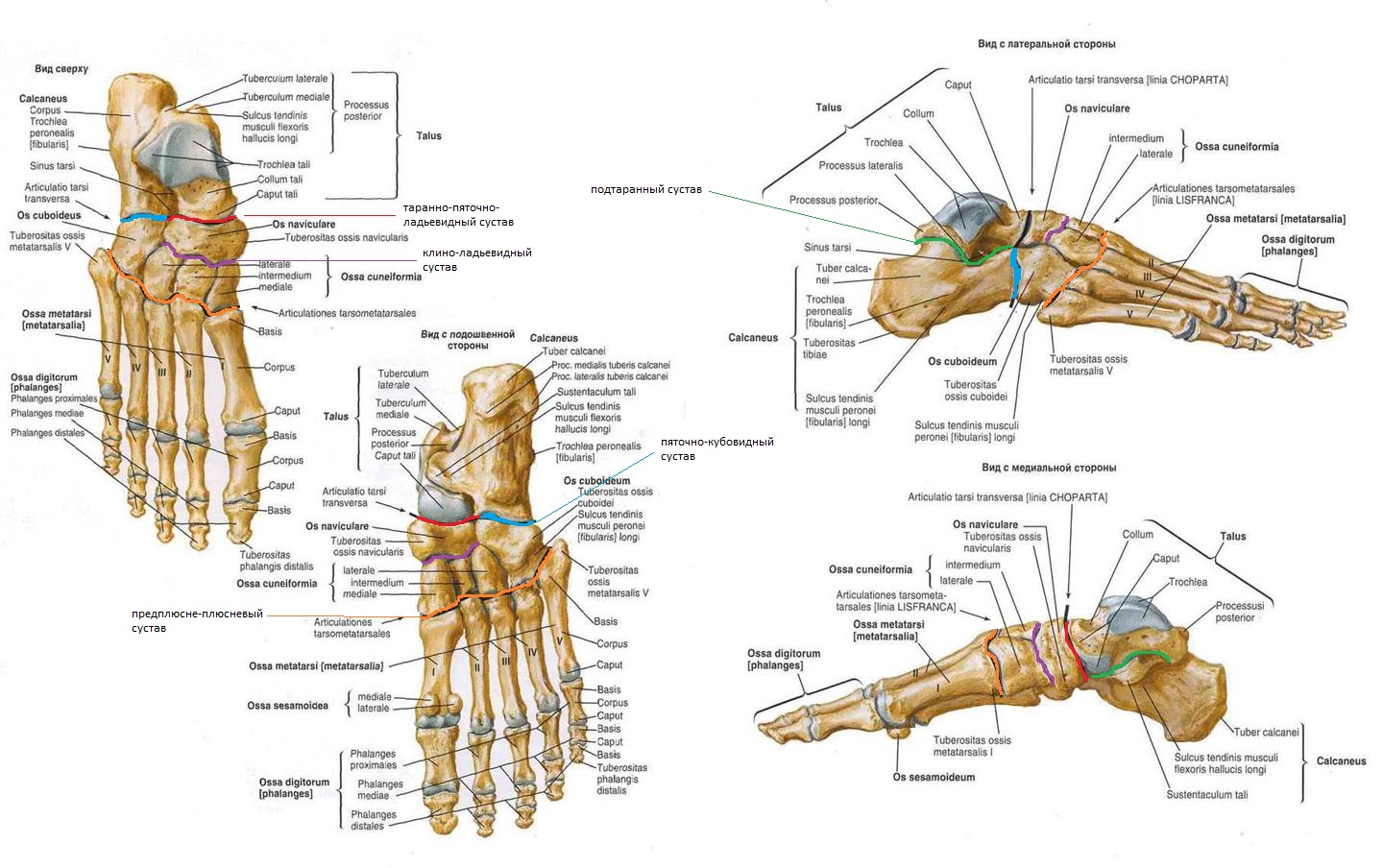
Комплекс костей стопы, соединенных почти неподвижно при помощи тугих суставов, образует так называемую твердую основу стопы, в состав которой входит 10 костей: os naviculare, ossa cuneiformia mediale, intermedium, laterale, os cuboideum, ossa metatarsalia I, II, III, IV, V.
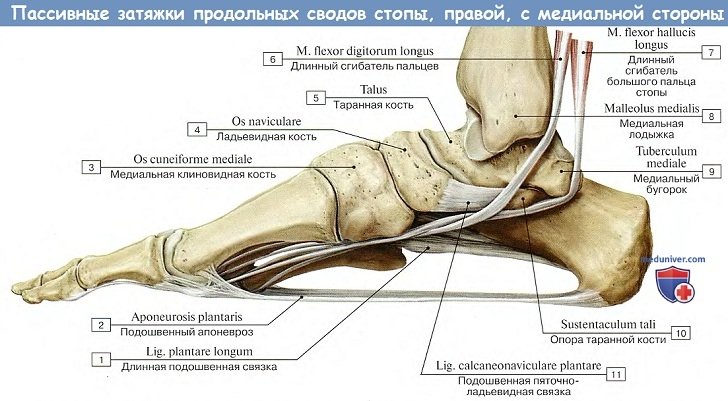
Из связок в укреплении свода стопы решающую роль играет lig. plantare longum — длинная подошвенная связка. Она начинается от нижней поверхности пяточной кости, тянется вперед и прикрепляется глубокими волокнами к tuberositas ossis cuboidei и поверхностными — к основанию плюсневых костей.
Перекидываясь через sulcus ossis cuboidei, длинная подошвенная связка превращает эту борозду в костно-фиброзный канал, через который проходит сухожилие m. peronei longi.
В общем сводчатом строении стопы выделяют 5 продольных сводов и I поперечный. Продольные своды начинаются из одного пункта пяточной кости и расходятся вперед по выпуклым кверху радиусам, соответствующим 5 лучам стопы.
Важную роль в образовании 1-го (медиального) свода играет sustentaculum tali. Самым длинным и самым высоким из продольных сводов является второй. Продольные своды, в передней части соединенные в виде параболы, образуют поперечный свод стопы. Костные своды держатся формой образующих их костей, мышцами и фасциями, причем мышцы являются активными «затяжками», удерживающими своды.
В частности, поперечный свод стопы поддерживается поперечными связками подошвы и косо расположенными сухожилиями m. peroneus longus, m. tibialis posterior и поперечной головкой m. adductor hallucis.
Продольно расположенные мышцы укорачивают стопу, а косые и поперечные суживают. Такое двусторонее действие мышц-затяжек сохраняет сводчатую форму стопы, которая пружинит и обусловливает эластичность походки. При ослаблении описанного аппарата свод опускается, стопа уплощается и может приобрести неправильное строение, называемое плоской стопой.
Однако пассивные факторы (кости и связки) играют в поддержании свода не меньшую, если не большую роль, чем активные (мышцы).
Кости стопы
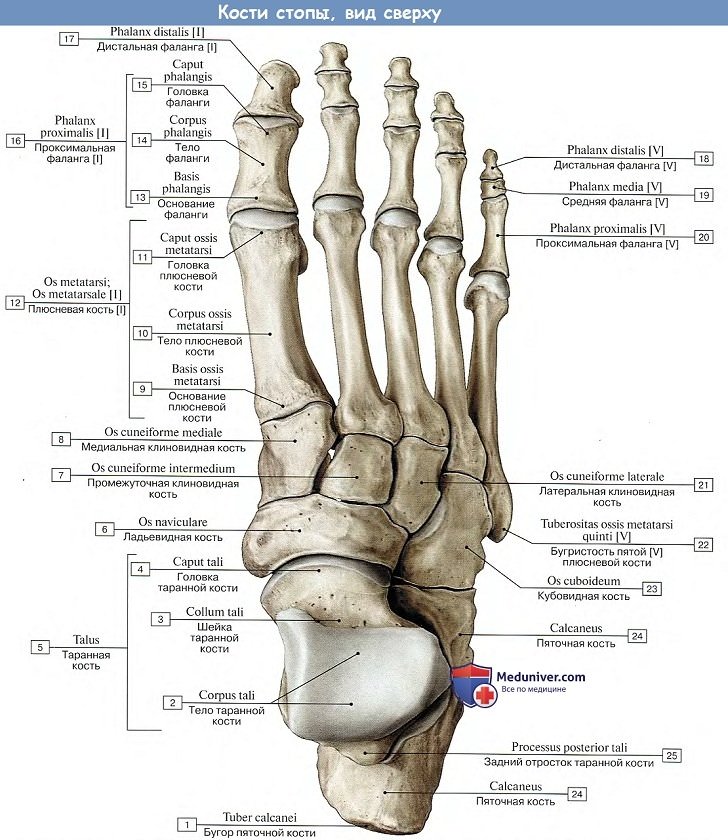
В стопе различают предплюсну, плюсну и кости пальцев стопы.
Предплюсна
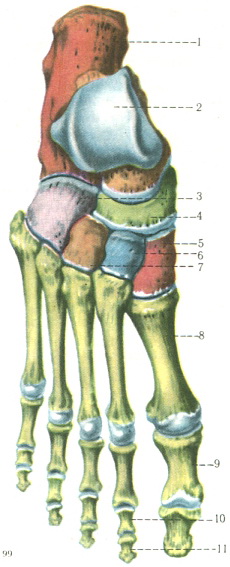
Предплюсна, tarsus, образуется семью короткими губчатыми костями, ossa tarsi, которые наподобие костей запястья расположены в два ряда. Задний, или проксимальный, ряд слагается из двух сравнительно крупных костей: таранной и лежащей под ней пяточной.
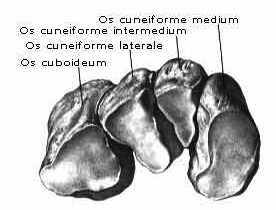
Передний, или дистальный, ряд состоит из медиального и латерального отделов. Медиальный отдел образован ладьевидной и тремя клиновидными костями. В латеральном отделе находится только одна кубовидная кость.
В связи с вертикальным положением тела человека стопа несет на себе тяжесть всего вышележащего отдела, что приводит к особому строению костей предплюсны у человека в сравнении с животными.
Так, пяточная кость, находящаяся в одном из главных опорных пунктов стопы, приобрела у человека наибольшие размеры, прочность и удлиненную форму, вытянутую в переднезаднем направлении и утолщенную на заднем конце в виде пяточного бугра, tuber calcanei.
Таранная кость приспособилась для сочленений с костями голени (вверху) и с ладьевидной костью (спереди), чем и обусловлена ее большая величина и форма и наличие на ней суставных поверхностей. Остальные кости предплюсны, также испытывающие на себе большую тяжесть, стали сравнительно массивными и приспособились к сводчатой форме стопы.
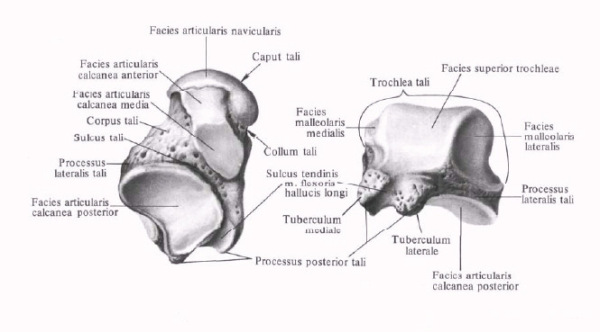
1. Таранная кость, talus, состоит из тела, corpus tali, которое впереди продолжается в суженную шейку, collum tali, оканчивающуюся овальной выпуклой головкой, caput tali, с суставной поверхностью для сочленения с ладьевидной костью, facies articularis navicularis.
Тело таранной кости на своей верхней стороне несет так называемый блок, trochlea tali, для сочленения с костями голени. Верхняя суставная поверхность блока, facies superior, место сочленения с дистальной суставной поверхностью большеберцовой кости, выпукла спереди назад и слегка вогнута во фронтальном направлении.
Лежащие по обеим сторонам ее две боковые суставные поверхности блока, facies malleolares medialis et lateralis, являются местом сочленения с лодыжками.
Суставная поверхность для латеральной лодыжки, facies malleolaris lateralis, загибается внизу на отходящий от тела таранной кости боковой отросток, processus lateralis tali.
Позади блока от тела таранной кости отходит задний отросток, processus posterior tali, разделенный канавкой для прохождения сухожилия m. flexor hallucis longus.
На нижней стороне таранной кости имеются две (передняя и задняя) суставные поверхности для сочленения с пяточной костью. Между ними проходит глубокая шероховатая борозда sulcus tali.
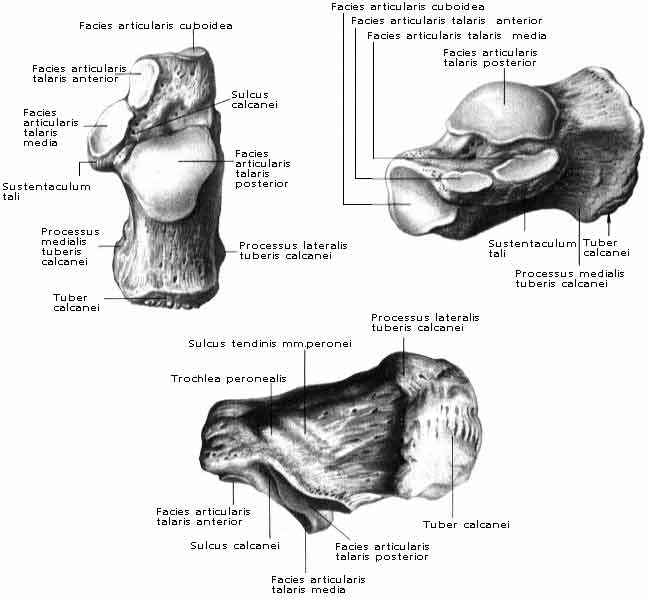
2. Пяточная кость, calcaneus. На верхней стороне кости находятся суставные поверхности, соответствующие нижним суставным поверхностям таранной кости. В медиальную сторону отходит отросток пяточной кости, называемый sustentaculum tali, опора таранной кости. Такое название дано отростку потому, что он поддерживает головку таранной кости.
Суставные фасетки, находящиеся в переднем отделе пяточной кости, отделены от задней суставной поверхности этой кости посредством борозды, sulcus calcanei, которая, прилегая к такой же борозде таранной кости, образует вместе с ней костный канал, sinus tarsi, открывающийся с латеральной стороны на тыле стопы. На латеральной поверхности пяточной кости проходит борозда для сухожилия длинной малоберцовой мышцы.
На дистальной стороне пяточной кости, обращенной в сторону второго ряда костей предплюсны, находится седловидная суставная поверхность для сочленения с кубовидной костью, facies articularis cuboidea.
Сзади тело пяточной кости заканчивается в виде шероховатого бугра, tuber calcanei, который в сторону подошвы образует два бугорка — processus lateralis и processus medialis tuberis calcanei.
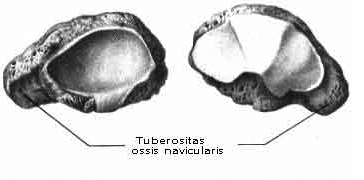
3. Ладьевидная кость, os naviculare, расположена между головкой таранной кости и тремя клиновидными костями. На своей проксимальной стороне она имеет овальную вогнутую суставную поверхность для головки таранной кости. Дистальная поверхность разделяется на три гладкие фасетки, сочленяющиеся с тремя клиновидными костями. С медиальной стороны и книзу на кости выдается шероховатый бугор, tuberositas ossis navicularis, который легко прощупывается через кожу. На латеральной стороне часто встречается небольшая суставная площадка для кубовидной кости.
4, 5, 6. Три клиновидные кости, ossa cuneiformia, называются так по своему наружному виду и обозначаются как os cuneiforme mediale, intermedium et laterale. Из всех костей медиальная кость самая большая, промежуточная — самая маленькая, а латеральная — средних размеров. На соответствующих поверхностях клиновидных костей находятся суставные фасетки для сочленения с соседними костями.
7. Кубовидная кость, os cuboideum, залегает на латеральном краю стопы между пяточной костью и основаниями IV и V плюсневых костей. Сообразно этому в соответствующих местах находятся суставные поверхности. На подошвенной стороне кости выдается косой валик, tuberositas ossis cuboidei, впереди которого проходит борозда, sulcus tendinis m. peronei longi.
Кости стопы
Анатомия
Всего в стопе 26 костей + от 2 сесамовидных (минимум). По этой причине стопа заслуженно считается сложнейшим анатомическим образованием, и наряду с кистью заслужила отдельную ортопедическую подспециальность.
Ладьевидная кость, os naviculare, названа так потому, что по форме напоминает лодку, вогнутость которой обращена к головке таранной кости. Вогнутость занята суставной поверхностью для talus. Выпуклой стороной она направлена к трем клиновидным костям. Эта поверхность разделена гребнями на три неравные суставные площадки для названных костей. На латеральной стороне имеется суставная поверхность для кубовидной кости. У медиального края кости находится бугристость, tuberositas ossis navicularis, к которой прикрепляется сухожилие задней большеберцовой мышцы.
Ладьевидная кость.
Три клиновидные кости, ossa cuneiformia, входят в состав дистального ряда предплюсны и лежат, как было указано, кпереди от ладьевидной кости. Все три кости по форме оправдывают свое название, но отличаются друг от друга величиной и положением.
Внутренняя, срединная, наружная клиновидные кости.
Внутренняя, срединная, наружная клиновидные и кубовидная кость.
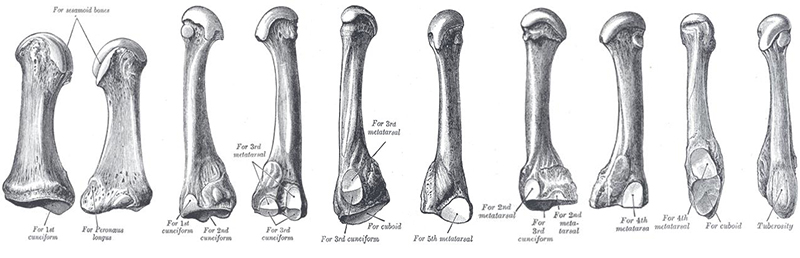
1, 2, 3, 4, 5 плюсневые кости.
Своды стопы обеспечивают амортизационную функцию при статических нагрузках и ходьбе, а также препятствуют сдавлению мягких тканей во время движения и создают благоприятные условия для нормального кровообращения.
На стопе, как и на кисти, имеются сесамовидные кости. Они располагаются постоянно в области плюсне-фаланговых суставов большого пальца и мизинца, и в межфаланговом суставе большого пальца. Кроме названных сесамовидных костей, наблюдаются еще непостоянные косточки в сухожилиях m. peroneus longus et m. tibialis posterior.
СОЕДИНЕНИЯ КОСТЕЙ СТОПЫ
Все соединения костей стопы, articulationes ossa pedis, можно разделить на четыре группы:
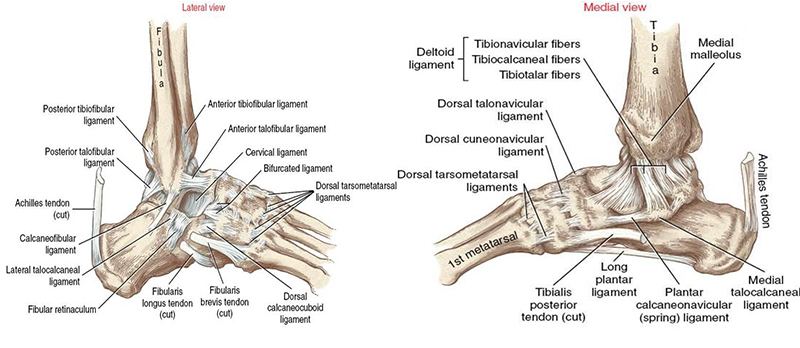
ГОЛЕНОСТОПНЫЙ СУСТАВ. Голеностопный сустав, articulatio talocruralis (надтаранный сустав), образован обеими костями голени и таранной костью. Его суставными поверхностями являются: суставная ямка, имеющая вид вилки, образованная fades articularis inferior tibiae, fades articularis malleoli medialis (на большеберцовой кости), fades articularis malleoli lateralis (на малоберцовой кости). Суставная головка представлена блоком таранной кости с его суставными поверхностями: facies superior, facies malleolaris medialis и facies malleolaris lateralis.
Медиальная (дельтовидная) связка, ligamentum mediale, включает четыре части: болыиеберцово-ладьевидную часть, pars tibionavicular, переднюю и заднюю большеберцово-таранные части, partes tibiotalares anterior et posterior, и большеберцово-пяточную часть, pars tibiocalcanea.
С латеральной стороны капсула сустава укреплена тремя связками. Передняя таранно-малоберцовая связка, ligamentum talofibulare anterius, идет почти горизонтально от переднего края malleolus lateralis к переднему краю латеральной площадки talus. Пяточно-малоберцовая связка, ligamentum calcaneofibulare, начинается от наружной поверхности malleolus lateralis, идет вниз и назад к латеральной стороне пяточной кости. Задняя таранно-малоберцовая связка, ligamentum talofibulare posterius, соединяет задний край malleolus lateralis с задним отростком talus.
Голеностопный сустав по форме является типичным блоковидным. В нем возможны движения вокруг фронтальной оси: подошвенное сгибание; разгибание (тыльное сгибание). В связи с тем, что блок таранной кости сзади более узкий, при максимальном подошвенном сгибании возможны боковые качательные движения. Движения в голеностопном суставе комбинируются с движениями в подтаранном и таранно-пяточно-ладьевидном суставах.
СОЕДИНЕНИЯ КОСТЕЙ ПРЕДПЛЮСНЫ. Сочленения костей предплюсны представлены следующими суставами: подтаранным, таранно-пяточно-ладьевидным, пяточно-кубовидным, клино-ладьевидным.
Подтаранный сустав, articulatio subtalaris, образован сочленением задней пяточной суставной поверхности, facies articularis calcanea posterior, на таранной кости и задней таранной суставной поверхностью, facies articularis talaris posterior, на пяточной кости. Сустав цилиндрический, в нем возможны движения только вокруг сагиттальной оси.
Таранно-пяточно-ладьевидный сустав, articulatio talocalcaneonaviculars, имеет шаровидную форму. В нем выделяют суставную головку и впадину. Суставная головка представлена ладьевидной суставной поверхностью, fades articularis navicularis, и передней пяточной суставной поверхностью, fades articularis calcanea anterior, которые расположены на таранной кости. Суставная впадина образована задней суставной поверхностью, facies articularis posterior, ладьевидной кости и передней таранной суставной поверхностью, facies articularis talaris anterior, пяточной кости. Суставная капсула прикрепляется по краям суставных поверхностей.
Подтаранный, таранно-пяточно-ладьевидный, пяточно-кубовидный, клино-ладьевидный, предплюсне-плюсневый суставы.
Несмотря на то что таранно-пяточно-ладьевидный сустав по форме суставных поверхностей является шаровидным, движение в нем происходит только вокруг оси, которая проходит через медиальную часть головки таранной кости к латеральной поверхности пяточной кости (несколько ниже и кзади от места прикрепления ligamentum calcaneofibulare). Эта ось одновременно служит осью и для articulatio subtalaris. Следовательно, оба сустава функционируют как комбинированный таранно-предплюсневый сустав, articulatio talotarsalis. При этом таранная кость остается неподвижной, а вместе с пяточной и ладьевидной костями совершает движение вся стопа.
Таким образом, при движениях стопы разгибание (extensio, или flexio dorsalis) сочетается с супинацией и приведением (supinatio, adductio); сгибание стопы (flexio plantaris) может сочетаться как с пронацией и отведением (pronatio, abductio), так и с супинацией и приведением (supinatio, adductio). У ребенка (особенно первого года жизни) стопа находится в супинированном положении, поэтому при ходьбе ребенок ставит стопу на ее латеральный край.
Пяточно-кубовидный сустав, articulatio calcaneocuboidea, образован суставными поверхностями: facies articularis cuboidea calcanei и fades articularis posterior ossis cuboidei.
Глубже длинной подошвенной связки располагается подошвенная пяточно-кубовидная связка, ligamentum calcaneocuboideum plantare, состоящая из коротких волокон, которые лежат непосредственно на капсуле сустава и соединяют участки подошвенных поверхностей пяточной и кубовидной костей.
Пяточно-кубовидный сустав по форме седловидный, но функционирует как одноосный вращательный, комбинируясь с таранно-пяточно-ладьевидным и под-таранным суставами.
Межплюсневые суставы, articulationes intermetatarseae, образованы обращенными друг к другу поверхностями плюсневых костей. Их капсулы укреплены тыльными и подошвенными плюсневыми связками, ligamenta metatarsea dorsalia et plantaria. Имеются также межкостные плюсневые связки, ligamenta metatarsea interossea.
На стопе, как и на кисти, можно выделить твердую основу, т. е. комплекс костей, которые соединены друг с другом почти неподвижно (движения здесь минимальные). В состав твердой основы стопы входит большее количество костей (10): os naviculare; ossa cuneiformia mediale, intermedium, laterale; os cuboideum; ossa metatarsalia I, II, III, IV, V, что связано с различием функций стопы и кисти.
Плюснефаланговые суставы, articulationes metatarsophalangeae, образованы головками плюсневых костей и ямками оснований проксимальных фаланг. Суставные поверхности головок ossa metatarsalia II-V имеют неправильную шаровидную форму: подошвенный отдел суставной поверхности значительно уплощен. Суставные ямки фаланг имеют овальную форму. Капсула суставов свободная, прикрепляется у края суставного хряща; с тыльной стороны она очень тонкая. С латеральной и медиальной сторон суставы под креплены коллатеральными связками, ligamenta collateralia. С подошвенной стороны суставы укреплены подошвенными связками, ligamenta plantaria (эти связки содержат иногда включение фиброзного хряща и сесамовидные косточки). Здесь же находится глубокая поперечная плюсневая связка, ligamentum metatarseum transversum profundum. Она представляет собой фиброзный тяж, который расположен поперечно между головками I-V плюсневых костей и срастается с капсулами плюснефаланговых суставов, соединяя головки всех плюсневых костей. Эта связка играет важную роль в формировании поперечного плюсневого свода стопы.
Никифоров Дмитрий
Александрович
Врач травматолог-ортопед
Болит стопа
Заболевания
Операции и манипуляции
Истории пациентов
Болит стопа
Человеческая стопа состоит из 26 костей и 33 суставов. Высота подъёма, свод стопы, форма и размер пальцев сильно варьируют у разных людей. По этой причине стопа заслуженно считается сложнейшей анатомической зоной и заслужила отдельную ортопедическую специальность.
Стопа обеспечивает транспортировку вашего тела в пространстве. Пока со стопой всё в порядке, вы не будете уделять ей особого внимания. Однако когда появляется боль, вам сразу же захочется от неё избавиться. Для того чтобы получить правильное лечение вы должны знать где располагается проблема.
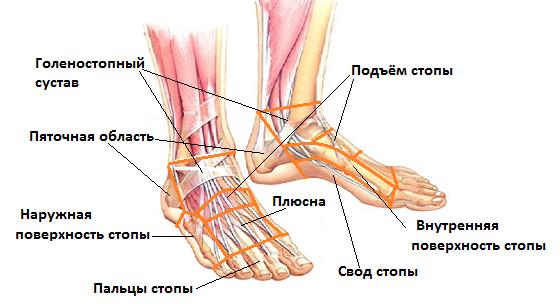
Для точной локализации боли стопу можно разделить на несколько отделов:
-Пяточная область
-Подъём стопы
-Свод стопы
-Пальцы стопы
-Наружная поверхность стопы
-Внутренняя поверхность стопы
-Область плюсны
Болит внутренняя поверхность стопы, болит свод стопы.
Следующим этапом мы рассмотрим свод стопы и расположенную в непосредственной близости внутреннюю её поверхность. Выделяют внутренний и наружный продольный, а также поперечный своды стопы. Именно нарушение функции этих анатомических образований приводит к абсолютному большинству проблем со стопами. В этом разделе мы рассмотрим преимущественно патологию внутреннего продольного свода, переломы костей его образующих, а также заболевания расположенных в нём суставов.
Плоскостопие у взрослых
Прогрессирующее плоскостопие взрослых – это серьёзное заболевание, которое необходимо отличать от конституционального плоскостопия, которое встречается у 15% населения и считается вариантом анатомической нормы.
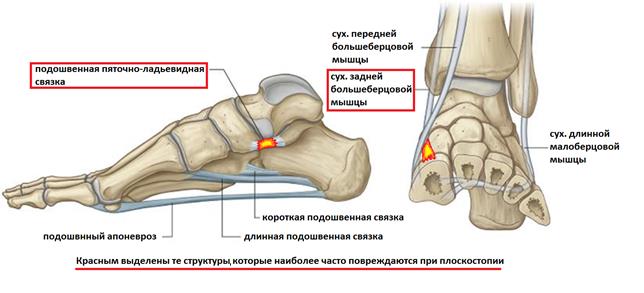
Основной причиной прогрессирующего плоскостопия во взрослом возрасте является повреждение связочного аппарата поддерживающего продольный свод стопы (прежде всего пяточно-ладьевидной связки), являющегося статическим стабилизатором, и дисфункция сухожилия задней большеберцовой мышцы, которая является основным динамическим стабилизатором свода стопы.
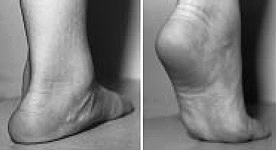
Прогрессирующее плоскостопие у взрослых проявляется болью в проекции сухожилия задней большеберцовой мышцы и места его прикрепления к ладьевидной кости, болью при ходьбе, неспособностью встать на мыске одной ноги, уплощением продольного свода стопы, отведением переднего отдела стопы кнаружи, из-за чего при взгляде на стопу сзади видно «слишком много пальцев» кнаружи от пятки.
Выделяют 4 стадии прогрессирующего плоскостопия у взрослых, на 1 стадии как такового плоскостопия ещё нет, но появляется боль в области сухожилия задней большеберцовой мышцы вследствие его травмы или воспаления, а также боль по подошвенной поверхности ладьевидной кости в месте расположения пяточно-ладьевидной связки. На этой стадии возможно консервативное лечение. Начиная со второй стадии рекомендуется комплексное хирургическое лечение, включающее пересадку или реинсерцию сухожилий, остеотомию пяточной кости и многие прочие процедуры в зависимости от степени выраженности деформации. Более подробно вы можете узнать о принципах лечения прогрессирующего плоскостопия у взрослых в этой статье.
Плоскостопие у детей
Также как и в случае с плоскостопием у взрослых стоит выделять конституциональное плоскостопие, которое не приводит к каким либо симптомам и в большинстве случаев не прогрессирует, являясь вариантом нормы и настоящее плоскостопие, которое нарушает функцию опоры и ходьбы, сопровождается болями в области свода стопы и значительно снижает уровень жизни ребёнка.
Конституциональное плоскостопие является следствием врождённой анатомической предрасположенности и высокой эластичности соединительной ткани, характеризуется низко выраженной степенью плоскостопия, эластичной стопой, свод стопы появляется в положении стоя на мысках. Боли в стопах ребёнок при этом не испытывает, может встать на мысок одной ноги. Однако грань между конституциональным и настоящим плоскостопием тонка, со временем возможен переход конституционального плоскостопия в настоящее за счёт присоединяющейся дисфункции сухожилия задней большеберцовой мышцы и пяточно-ладьевидной связки, так как эти структуры испытывают повышенную нагрузку при конституциональном плоскостопии. В этой ситуации оптимальным лечением будет артрориз или артроэрез подтаранного сустава. В подтаранный синус устанавливается имплант конусовидной формы который возвращает стопу в нормальное положение. Оптимальным возрастом для данной операции является 9-15 лет. Имплант удаляется через 2 года после операции.
Врождённое плоскостопие встречается намного реже конституционального. Оно сопровождает такие заболевания как вертикальная таранная кость, добавочная ладьевидная кость, пяточно-таранный и пяточно-ладьевидный синостозы. В этом случае свод стопы не появляется в положении стоя на мысках, то есть деформация ригидная. В такой ситуации зачастую требуется хирургическая коррекция, которая выполняется после достижения скелетной зрелости в возрасте 13-16 лет. Более подробно вы можете почитать о плоскостопии у детей в этой статье.
Болит подъём стопы.
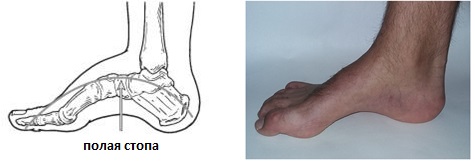
Полая стопа
Так же как и в случае с плоскостопием стоит выделять конституционально высокий свод стопы и полую стопу, которая редко встречается как изолированное заболевание. Подъём стопы может быть высоким или низким, но это могут быть просто анатомические особенности.
При полой стопе свод стопы становится очень высоким и подъём с трудом помещается в обувь. Большинство случаев полой стопы имеет неврологическую природу.
Одной из наследственных причин полой стопы является болезнь Шарко Мари Тута. Полая стопа является противоположностью плоской стопы, своды при этой патологии могут быть настолько высокими что вся нагрузка будет идти только через наружный отдел стопы. Также сопровождается формированием когтевидной деформации пальцев. Так при болезни Шарко Мари Тута разгибатель пальцев берёт на себя функцию ослабленных малоберцовых и передней большеберцовой мышц чтобы стопа не отвисала при ходьбе. Из-за постоянно высокого тонуса разгибателей пальцев и формируется когтевидная деформация пальцев. Также полая стопа значительно повышает риск повреждения связочного аппарата голеностопного сустава и увеличивает риск стресс переломов так как приводит к неэффективному распределению нагрузки и снижению способности к абсорбции ударных нагрузок при беге. Более подробно вы можете узнать о полой стопе из этой статьи.
Повреждение сустава Лисфранка
Во всех случаях повреждения сустава Лисфранка кроме изолированных повреждений связки Лисфранка 1-2 ст показано оперативное лечение, так как в противном случае развивается болезненный артроз в предплюсне-плюсневых суставах и может произойти коллапс продольного свода стопы. В случае если у вас имел место один из вышеуказанных механизмов травмы и при первичном обращении поставлен диагноз ушиба или растяжения, но стопа продолжает болеть на протяжении 1 или более месяца, обязательно обратитесь к специалисту. Более подробно вы можете узнать о повреждениях сустава Лисфранка из этой статьи.
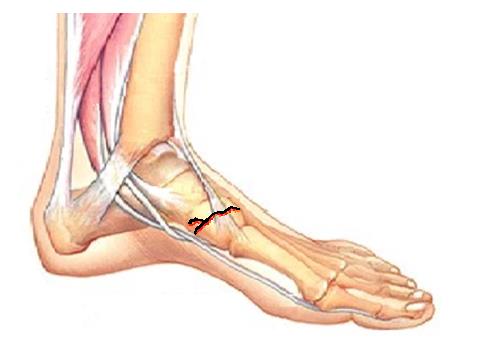
Перелом ладьевидной кости стопы
При переломе ладьевидной кости стопы образуется кровоподтёк в области подъёма стопы и по внутренней поверхности средней трети подошвы, осевая нагрузка резко болезненная, движения в переднем отеле стопы невозможны из-заболей. При рентгенографии высок риск пропустить перелом, так как его плоскость зачастую проходит вне плоскости стандартных рентгенологических проекций. По этой причине в сложной диагностической ситуации лучше прибегнуть к КТ, а в случае стрессового перелома к МРТ стопы. Переломы без смещения можно лечить консервативно методом гипсовой иммобилизации сроком 6-8 недель, во всех случаях переломов со смещением рекомендовано оперативное лечение – открытая репозиция и остеосинтез. Более подробно о принципах лечения переломов ладьевидной кости вы можете узнать из этой статьи.
Артроз 1-2-3 предплюсне-плюсневых суставов (артроз стопы)
Может быть как следствием травмы, предшествующего переломо-вывиха или вывиха в суставе Лисфранка, переломов клиновидных костей, следствием диабетической артропатии (стопа Шарко), ревматоидного артрита. Крайне гетерогенная группа заболеваний с множественным поражением суставов, в том числе и предплюсне-плюсневых суставов, проявляющаяся болями в области свода и подъёма стопы. Консервативное лечение сводится к уменьшению болевой симптоматики за счёт ношения ортопедической обуви и стелек, приёма обезболивающих препаратов, радикальное лечение проводится в объёме артродеза поражённых суставов и корригирующих остеотомий для восстановления нормального распределения нагрузке на стопу. Более подробно об артрозе стопы вы можете узнать из этой статьи.
Стопа Шарко
Диабетическая артропатия развивается вследствие нарушения кровоснабжения и иннервации нижних конечностей у больных длительное время страдающих сахарным диабетом. В большинстве случаев стаж заболевания превышает 10-15 лет. Выделяют несколько стадий заболевания, на первой стадии появляется боль и покраснение в области тыльной поверхности стопы, на второй происходят переломы и рассасывание клиновидных костей, на третьей стадии формируется выраженная нестабильность и деформация. Лечение стопы Шарко крайне трудная задача, требующая от врача и от пациента терпения и упорства. В ряде случаев требуется хирургическая коррекция сформировавшейся деформации для восстановления опороспособности конечности. Более подробно вы можете узнать о стопе Шарко из этой статьи.
Болит наружная поверхность стопы.
Одной из распространённых причин болей в области наружной поверхности стопы является перелом 5 плюсневой кости. В случае прямого травматического повреждения, например при ударе, падении тяжести, может произойти перелом любой части пятой плюсневой кости. При подворачивании стопы кнутри может произойти отрывной перелом верхушки основания 5 плюсневой кости – места прикрепления сухожилия короткой малоберцовой мышцы. Перелом 5 плюсневой кости сопровождается отёком, болью, кровоподтёком в области наружного края стопы, невозможностью переносить на него вес тела.
Артроз 4-5 предплюсне-плюсневых суставов.
Редко встречается изолированный артроз 4-5 предплюсне-плюсневых суставов. Как правило он является отдалённым последствием травмы формирующих его костей или является частью множественного артроза поражающего многие другие суставы стопы при системных заболеваниях соединительной ткани таких как ревматоидный артрит, метаболических заболеваниях таких как сахарный диабет и подагра.
Проявляется болями в средней части наружного края стопы. Консервативное лечение сводится к временному снижению нагрузки за счёт использования ортопедической обуви, приём обезболивающих препаратов, инъекции ГКС для снижения боли. При отсутсвии эффекта от консервативного лечения рекомендована операция. Учитывая малоподвижный характер данных суставов одним из основных направлений хирургического лечения является их артродез.
Перелом кубовидной кости.
Переломы кубовидной кости практически никогда не бывают изолированными и требуют тщательного обследования для исключения сочетанных переломов ладьевидной и пяточной костей. Проявляется болями в средней части наружного края стопы.
В случае если перелом без смещения, возможно консервативное лечение. Во всех случаях переломов со смещением, внутрисуставных переломов – рекомендовано оперативное лечение – открытая репозиция и остеосинтез, так как при отсутствии лечения происходит укорочение наружной колонны стопы, что приводит к неправильному перераспределению нагрузки, артрозу прилежащих суставов, наружному отклонению стопы и болям при ходьбе.
Инсерционный тендинит сухожилия короткой малоберцовой мышцы
Короткая малоберцовая мышца крепится к верхушке основания 5 плюсневой кости и является основной мышцей разворачивающей стопу кнаружи. При подворачивании стопы кнутри возможно повреждение сухожилия короткой малоберцовой мышцы на разных уровнях, в том числе в месте его прикрепления. В этой ситуации боли будут распологаться по наружному краю стопу и усиливаться при натяжении мышцы, например при её напряжении или при поворачивании стопы кнутри.
Всё это может привести к формированию грубой рубцовой ткани и хронического воспаления в зоне повреждение сухожилия. Для лечения инсерционного тендинита сухожилия короткой малоберцовой мышцы показано применений всего перечня консервативных методик, приём НПВС, физиотерапия, упражнения по растяжке и укреплению мышц голени, массаж, локальное введение ГКС, кратковременная гипсовая иммобилизация. В случае если все эти меры оказываются неэффективными рекомендовано оперативное лечение.
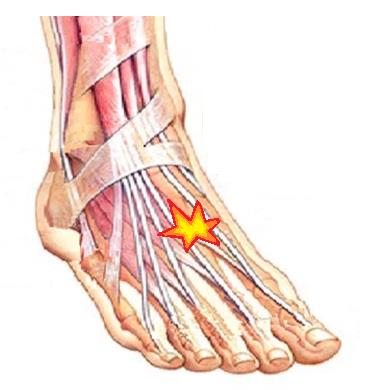
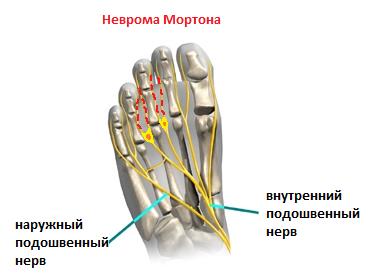
Неврома Мортона
Одной из частых причин болей в области плюсны, 3-4 межпальцевого промежутков и соответствующих пальцев является неврома Мортона. Боль часто бывает жгучая, электрическая, отдаёт в пальцы, провоцируется ношением узкой обуви и проходит если снять обувь и помассировать стопу. По сути это никакая не неврома, не опухоль, а утолщение нерва в результате его сдавления между головок плюсневых костей и связок.
Лечение на начальных этапах – ношение обуви с широким и мягким передним отделом, возможно использование локальных инъекций ГКС с тем чтобы снять отёк с нерва. При отсутствии эффекта от консервативного лечения производится хирургическое удаление невромы. Более подробно вы можете узнать о невроме Мортона из этой статьи.
Перелом плюсневой кости
Переломы плюсневых костей довольно широко распространены, чаще всего являются следствием падения на ногу тяжёлого предмета, наезда колесом автомобиля, реже переломы происходят из-за подворачивания стопы. Отдельно стоит выделить стрессовые переломы в результате функциональной перегрузки, чаще всего таким образом повреждаются 2 и 3 плюсневые кости. В зависимости от особенностей перелома возможно как оперативное так и консервативное лечение.
При переломах без смещения или с небольшим смещением используется гипсовая иммобилизация на срок 3 недели с последующим применением брейсов и специальной обуви. При изолированных переломах 2-3-4 плюсневых костей вне зависимости от степени смещения также показано консервативное лечение так как они хорошо иммобилизированы за счёт соседних от них плюсневых костей. При множественных переломах со смещением 2-3-4 плюсневых костей, переломах со смещением 1-5 плюсневых костей рекомендовано оперативное лечение. Также переломы плюсневых костей могут встречаться в составе сочетанных более сложных повреждений например при переломо-вывихах в суставе Лисфранка. О переломах плюсневых костей вы можете узнать из этой статьи.
Натоптыши.
Натоптыш – одна из очень распространённых причин болей в стопе. Наиболее часто пациентов беспокоят натоптыши в переднем отделе стопы под головками 2-3 плюсневых костей. Наличие натоптыша свидетельствует о неправильном распределении нагрузки на передний отдел стопы вследствие поперечного плоскостопия. Из-за этого происходит постепенный износ связочного аппарата плюсне-фалангового сустава, так называемой подошвенной пластинки, и головка плюсневой кости оказывается непосредственно под кожей. Из-за слабости подошвенной пластинки в последующем формируется молоткообразная или когтеобразная деформация соответствующего пальца. Таким образом натоптыш не является проблемой сам по себе, но лишь проявление других, более серьёзных проблем со стопой. Консервативное лечение сводится к ношению индивидуальных ортопедических стелек которые поддерживают поперечный и продольный своды стопы. В запущенных случаях это может быть не эффективно, тогда показана корригирующая остеотомия с целью перераспределения нагрузки на головки других плюсневых костей. С этой целью применяются как открытые операции, так и миниинвазивные, когда пересечение плюсневой кости производится из кожного прокола. Натоптыши другого расположения так же являются проявлением явной или скрытой патологии стопы.
Никифоров Дмитрий Александрович
Хирургия стопы и голеностопного сустава, коррекция деформаций конечностей, эндопротезирование суставов, артроскопическая хирургия, спортивная травма.