Как называется процесс откачивания человека
Сколько стоит липосакция и какую выбрать? 3 способа откачать жир
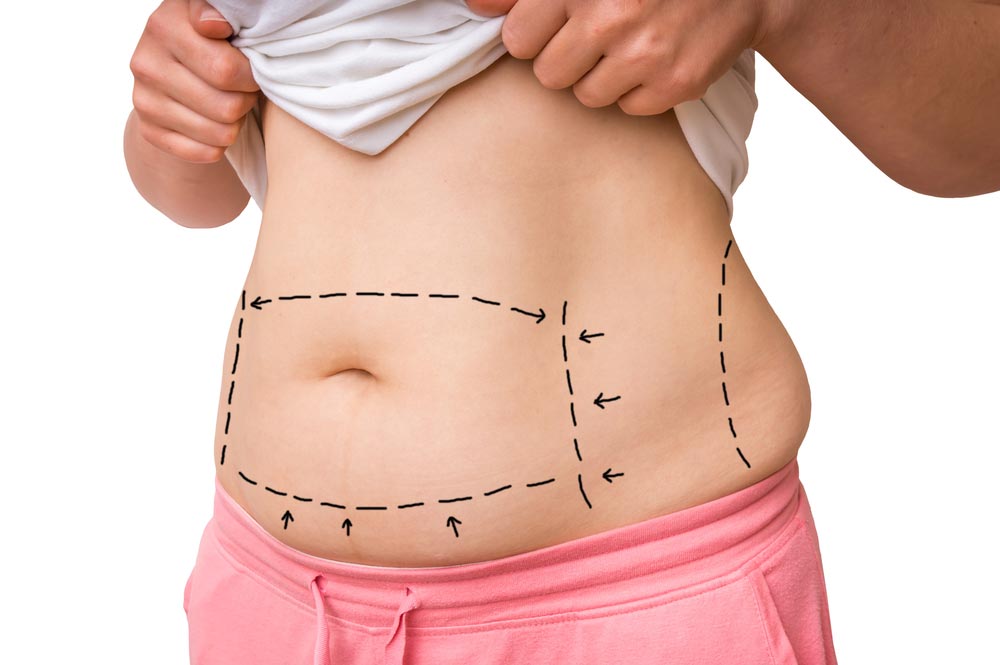
Липосакция живота и бедер. Лазерная и ультразвуковая липосакция

Способов удаления жира с живота и бедер за последние годы изобретено множество — теперь убирать жир можно и без операции. Но многие по-прежнему предпочитают мезотерапии и похудению с помощью лазера липосакцию — хирургическое вмешательство и в то же время простейший способ избавиться от жировых отложений. Сколько стоит липосакция, какая она бывает и кому подходит, рассказывает пластический хирург Энтони Юн.
Три вида липосакции: какой выбрать?
С момента своего появления в арсенале пластической хирургии в 1980-х годах и до сих пор липосакция считается эталонным методом коррекции жировых отложений и позволяет навсегда распрощаться с избытком жира. Существует три вида липосакции: тумесцентная, ультразвуковая и лазерная.
Жир уходит. Навсегда. Пациента одевают в специальный костюм из спандекса, чтобы уменьшить отек и кровотечение, который нужно носить в течение трех-четырех недель. Тумесцентная липосакция — это высокоэффективный способ навсегда удалить жировые клетки из организма.
Хирург вводит ультразвуковую канюлю, которая напоминает обычную, но испускает ультразвуковые волны. Это позволяет растопить жир и волокна соединительных тканей и теоретически более эффективно удалить жир. Действительно, такая техника помогает откачать жир из тех зон, где он особенно плотный и волокнистый (как мужская грудь или зона с большим количеством рубцовой ткани), — но за другие деньги и с незначительным риском ожога. Я уже практически не применяю технику ультразвуковой липосакции, поскольку ее преимущества для большинства пациентов в целом минимальные.
С помощью тончайшего лазерного волокна хирург делает множественные микропроколы кожи, под которой находится жир, таким образом ее разогревая. Теоретически тепло от лазера способствует подтяжке кожи. Вопрос: насколько в действительности подтягивается кожа? Ответ зависит от того, кому вы этот вопрос задали.
Врачи, у которых есть аппараты лазерной липосакции, чаще всего заявляют, что эффект подтяжки налицо. Их коллеги, не располагающие подобными приборами, утверждают обратное. Я подозреваю, что истина где-то посередине, но, пожалуй, больше склоняюсь к тому, что эффект подтяжки если и есть, то незначительный.
Поэтому могу порекомендовать следующее: если вы готовы переплачивать за лазерную липосакцию, выберите небольшой участок тела, такой, где даже самый скромный эффект подтяжки, оправдывающий ваши дополнительные расходы, был бы заметен. Например, второй подбородок или предплечья. Считается, у Smart Lipo больше встроенных систем безопасности, и соответственно риск ожогов ниже. Так что, если вы решились на лазерную липосакцию, советую вам найти сертифицированного пластического хирурга, который использует Smart Lipo.
Нужна ли вам липосакция?
Так нужна ли вам липосакция? И какой тип липосакции предпочтительнее для вас? Если у вас есть небольшие, но упорные жировые отложения, которые не поддаются диетам и физическим упражнениям, а стоимость и инвазивность липосакции вас не отпугивают, в таком случае вы, наверное, подходящий кандидат для этой процедуры.
Девяносто процентов пациентов из числа тех, кому показана липосакция, чрезвычайно довольны результатом тумесцентной техники (в том числе разумностью ее цены и затрачиваемого времени). Если вы уже делали липосакцию и вам необходима повторная процедура, возможно, следует выбрать ультразвуковую. А чтобы убрать жир на небольшом участке (например, под подбородком или на предплечьях) и подтянуть кожу, я бы рекомендовал лазерную липосакцию, причем с применением Smart Lipo.
Стоимость операции варьируется от 1000 долларов за небольшой участок и до 10 000 долларов и выше за обширную липосакцию. Включение в процедуру ультразвука или лазера влечет дополнительные расходы, которые могут исчисляться тысячами долларов.
Имейте в виду: липосакция — не замена правильному питанию и физическим упражнениям и не поможет вам существенно сбросить вес. Максимальное количество жира, рекомендованное FDA к удалению в процессе липосакции, составляет около пяти литров, что соответствует пяти килограммам жира. Превышение допустимой нормы опасно для жизни и может спровоцировать необходимость переливания крови.
Я же говорил вам — начинать надо со здоровой диеты и физических упражнений!
Информация на сайте имеет справочный характер и не является рекомендацией для самостоятельной постановки диагноза и назначения лечения. По медицинским вопросам обязательно проконсультируйтесь с врачом.
Сердечно-легочная реанимация (СЛР)
Оказание первой помощи при отсутствии сознания, остановке дыхания и кровообращения
Основные признаки жизни у пострадавшего
К основным признакам жизни относятся наличие сознания, самостоятельное дыхание и кровообращение. Они проверяются в ходе выполнения алгоритма сердечно-легочной реанимации.
Причины нарушения дыхания и кровообращения
Самым распространенным осложнением сердечно-легочной реанимации является перелом костей грудной клетки (преимущественно ребер). Наиболее часто это происходит при избыточной силе давления руками на грудину пострадавшего, неверно определенной точке расположения рук, повышенной хрупкости костей (например, у пострадавших пожилого и старческого возраста).
Избежать или уменьшить частоту этих ошибок и осложнений можно при регулярной и качественной подготовке.
Оцените безопасность для себя, пострадавшего (пострадавших) и окружающих на месте происшествия
На месте происшествия участнику оказания первой помощи следует оценить безопасность для себя, пострадавшего (пострадавших) и окружающих. После этого следует устранить угрожающие факторы или минимизировать риск собственного повреждения, риск для пострадавшего (пострадавших) и окружающих.
Проверьте наличие сознания у пострадавшего
Далее необходимо проверить наличие сознания у пострадавшего. Для проверки сознания необходимо аккуратно потормошить пострадавшего за плечи и громко спросить: «Что с Вами? Нужна ли Вам помощь?». Человек, находящийся в бессознательном состоянии, не сможет отреагировать и ответить на эти вопросы.
Что делать при отсутствии признаков сознания
При отсутствии признаков сознания следует определить наличие дыхания у пострадавшего. Для этого необходимо восстановить проходимость дыхательных путей у пострадавшего: одну руку положить на лоб пострадавшего, двумя пальцами другой взять за подбородок, запрокинуть голову, поднять подбородок и нижнюю челюсть. При подозрении на травму шейного отдела позвоночника запрокидывание следует выполнять максимально аккуратно и щадяще.
Как определить наличие дыхания
Для проверки дыхания следует наклониться щекой и ухом ко рту и носу пострадавшего и в течение 10 сек. попытаться услышать его дыхание, почувствовать выдыхаемый воздух на своей щеке и увидеть движения грудной клетки у пострадавшего. При отсутствии дыхания грудная клетка пострадавшего останется неподвижной, звуков его дыхания не будет слышно, выдыхаемый воздух изо рта и носа не будет ощущаться щекой. Отсутствие дыхания определяет необходимость вызова скорой медицинской помощи и проведения сердечно-легочной реанимации.
Что делать при отсутствии дыхания
При отсутствии дыхания у пострадавшего участнику оказания первой помощи следует организовать вызов скорой медицинской помощи. Для этого надо громко позвать на помощь, обращаясь к конкретному человеку, находящемуся рядом с местом происшествия и дать ему соответствующие указание. Указания следует давать кратко, понятно, информативно: «Человек не дышит. Вызывайте «скорую». Сообщите мне, что вызвали».
Что делать при отсутствии возможности привлечения помощника
При отсутствии возможности привлечения помощника, скорую медицинскую помощь следует вызвать самостоятельно (например, используя функцию громкой связи в телефоне). При вызове необходимо обязательно сообщить диспетчеру следующую информацию: место происшествия, что произошло; число пострадавших и что с ними; какая помощь оказывается. Телефонную трубку положить последним, после ответа диспетчера. Вызов скорой медицинской помощи и других специальных служб производится по телефону 112 (также может осуществляться по телефонам 01, 101; 02, 102; 03, 103 или региональным номерам).
Одновременно с вызовом скорой медицинской помощи необходимо приступить к давлению руками на грудину пострадавшего
Одновременно с вызовом скорой медицинской помощи необходимо приступить к давлению руками на грудину пострадавшего, который должен располагаться лежа на спине на твердой ровной поверхности. При этом основание ладони одной руки участника оказания первой помощи помещается на середину грудной клетки пострадавшего, вторая рука помещается сверху первой, кисти рук берутся в замок, руки выпрямляются в локтевых суставах, плечи участника оказания первой помощи располагаются над пострадавшим так, чтобы давление осуществлялось перпендикулярно плоскости грудины. Давление руками на грудину пострадавшего выполняется весом туловища участника оказания первой помощи на глубину 5-6 см с частотой 100-120 в минуту. После 30 надавливаний руками на грудину пострадавшего необходимо осуществить искусственное дыхание методом «Рот-ко-рту». Для этого следует открыть дыхательные пути пострадавшего (запрокинуть голову, поднять подбородок), зажать его нос двумя пальцами, сделать два вдоха искусственного дыхания.
Вдохи искусственного дыхания выполняются следующим образом:
Необходимо сделать свой нормальный вдох, герметично обхватить своими губами рот пострадавшего и выполнить равномерный выдох в его дыхательные пути в течение 1 секунды, наблюдая за движением его грудной клетки. Ориентиром достаточного объема вдуваемого воздуха и эффективного вдоха искусственного дыхания является начало подъема грудной клетки, определяемое участником оказания первой помощи визуально. После этого, продолжая поддерживать проходимость дыхательных путей, необходимо дать пострадавшему совершить пассивный выдох, после чего повторить вдох искусственного дыхания вышеописанным образом. На 2 вдоха искусственного дыхания должно быть потрачено не более 10 секунд. Не следует делать более двух попыток вдохов искусственного дыхания в перерывах между давлениями руками на грудину пострадавшего. При этом рекомендуется использовать устройство для проведения искусственного дыхания из аптечки или укладки.
Выполнение искусственного дыхания методом «Рот-к-носу»
В случае невозможности выполнения искусственного дыхания методом «Рот-ко-рту» (например, повреждение губ пострадавшего), производится искусственное дыхание методом «Рот-к-носу». При этом техника выполнения отличается тем, что участник оказания первой помощи закрывает рот пострадавшему при запрокидывании головы и обхватывает своими губами нос пострадавшего.
Продолжите реанимационные мероприятия
Далее следует продолжить реанимационные мероприятия, чередуя 30 надавливаний на грудину с 2-мя вдохами искусственного дыхания.
К основным ошибкам при выполнении реанимационных мероприятий относятся:
нарушение последовательности мероприятий сердечно-легочной реанимации; неправильная техника выполнения давления руками на грудину пострадавшего (неправильное расположение рук, недостаточная или избыточная глубина надавливаний, неправильная частота, отсутствие полного поднятия грудной клетки после каждого надавливания); неправильная техника выполнения искусственного дыхания (недостаточное или неправильное открытие дыхательных путей, избыточный или недостаточный объем вдуваемого воздуха); неправильное соотношение надавливаний руками на грудину и вдохов искусственного дыхания; время между надавливаниями руками на грудину пострадавшего превышает 10 сек.
При оказании первой помощи используются простейшие способы проверки наличия или отсутствия признаков жизни:
Показания к прекращению СЛР
Реанимационные мероприятия продолжаются до прибытия скорой медицинской помощи или других специальных служб, сотрудники которых обязаны оказывать первую помощь, и распоряжения сотрудников этих служб о прекращении реанимации, либо до появления явных признаков жизни у пострадавшего (появления самостоятельного дыхания, возникновения кашля, произвольных движений).
В случае длительного проведения реанимационных мероприятий и возникновения физической усталости у участника оказания первой помощи необходимо привлечь помощника к осуществлению этих мероприятий. Большинство современных отечественных и зарубежных рекомендаций по проведению сердечно-легочной реанимации предусматривают смену ее участников примерно каждые 2 минуты, или спустя 5-6 циклов надавливаний и вдохов.
Реанимационные мероприятия могут не осуществляться пострадавшим с явными признаками нежизнеспособности (разложение или травма, несовместимая с жизнью), либо в случаях, когда отсутствие признаков жизни вызвано исходом длительно существующего неизлечимого заболевания (например, онкологического).
Откачка жидкости из коленного сустава
После травм и некоторых заболеваний в коленном суставе скапливается жидкость. Большой объем сдавливает мягкие ткани и кровеносные сосуды, нарушая питания сустава и вызывая боль в колене. Для того, чтобы выяснить причину патологии и облегчить состояние больного, проводится откачивание жидкости из коленного сустава. В московском медицинском центре Парамита этим занимаются профессионалы с большим клиническим опытом.
Показания и противопоказания
Колено наиболее подвержено травмированию, так как оно переносит тяжелые физические нагрузки и не защищено в достаточной степени мягкими тканями. Очень часто после травмы колена в суставной полости происходит накопление жидкости.
Под действием всех этих причин воспаляется синовиальная оболочка, выстилающая внутреннюю поверхность суставной полости. Это приводит к активному выделению синовиальной жидкости, сдавливающей окружающие ткани, поддерживающей развитие воспалительного процесса, боли и нарушения движений.
Показаниями к проведению операционного вмешательства – выкачиванию экссудата являются сильные боли и нарушение движений в колене. Удаление жидкости из коленного сустава надо проводить при:
Нужно ли откачивать жидкость из коленного сустава при каждом ее обнаружении? Вовсе нет, если количество жидкости увеличено незначительно, боли и нарушения движений выражены умеренно, то лечение нужно начинать с консервативных методов.
Удаление выпота из колена противопоказано при:
Что будет, если не выкачивать экссудат и пустить все на самотек?
Если жидкость в коленном суставе накапливалась в течение длительного времени, есть показания для ее удаления, то операцию нужно проводить, иначе начнутся осложнения:
Опасна ли процедура?
Удаление экссудата должно проводиться в стерильных условиях опытным специалистом. Тогда осложнения сведутся к минимуму. Возможные осложнения:
Все осложнения такого рода имеют место крайне редко, и практикующий хирург отлично умеет с ними справляться.
Как проходит процедура
При скоплении жидкости в суставе откачать ее можно только в условиях операционной. Если предполагается местное обезболивание, никакой предварительной подготовки не требуется. При общем наркозе накануне вечером и в день операции пациент не должен есть. Нельзя также пить спиртное и курить. Накануне нужно сбрить волосы на всей конечности.
О том, как выкачивают жидкость из коленного сустава, врач подробно рассказывает пациенту перед операцией. Существует два способа:
Процедура начинается с проведения трех небольших надрезов на коже колена. В них вводится эндоскопические инструменты, что позволяет врачу проводить сначала диагностику, а затем выкачку и все остальные лечебные манипуляции. После артроскопии на колено накладывается давящая повязка: в коленном суставе после процедуры может повторно скапливаться выпот.
Артроцентез – откачка выпота в коленном суставе может проводиться при помощи шприца под местной анестезией. Врач обрабатывает кожу в коленной области дезинфицирующим раствором. Затем иглой, надетой на пустой шприц, прокалывает кожу, мягкие ткани и вводит иглу в суставную полость. Натягивая поршень шприца, он старается убрать жидкость, промывает полость антисептическим раствором и вводит лекарственный раствор. После процедуры накладывается давящая повязка с использованием эластичного бинта.
Насколько болезненна откачка?
Так как перед проведением артроскопии и артроцентеза проводится обезболивание, во время операции пациент не ощущает боли в суставе. После операции откачки выпота возможно усиление воспалительного процесса и связанных с ним болевых ощущений. Их легко устраняют путем назначения несколько раз в день нестероидных противовоспалительных средств (НПВС – Найз, Диклофенак и др.). Чтобы предупредить воспаление, ноге требуется покой в течение 1 – 3 дней. Проводится также лечение основного заболевания, вызвавшего синовит.
Можно ли откачать выпот дома?
Откачать жидкость из коленного сустава можно в стационаре или амбулаторно в условиях хирургического кабинета. Это хирургическое вмешательство, требующее соблюдения правил асептики и антисептики. Придерживаться этих правил в домашних условиях проблематично, нет никакой гарантии, что во время откачивания выпота не будет занесена инфекция, что значительно осложнит состояние больного.
О результатах
После откачки экссудата из полости сустава врач оценивает его внешний вид, отправляет в лабораторию для диагностических исследований и выявления причины скопления. В норме синовиальная жидкость вязкая, прозрачная, бесцветная. В ней нет бактерий, в 1 мл содержится до 150 лейкоцитов. Внешний вид и лабораторные показатели выпота, который выкачали из патологического очага, изменяется в зависимости от характера патологического процесса:
Наличие воспалительного процесса и его характер подтверждается также общим анализом крови.
Сколько стоит процедура?
Откачка синовиального отделяемого из колена в московских клиниках стоит по-разному. Цены зависят от расположения клиники, степени ее раскрученности и составляют:
Суставы, Боли, Методы лечения
Дата публикации: 02.02.2020
Дата обновления: 02.02.2020
Лапароцентез брюшной полости при асците
Асцитом называется избыточное скопление в брюшной полости жидкости. Обычно это является симптомом поражения печени (цирроза и др.) или развития злокачественных новообразований в органах брюшной полости, а также малого таза.
В большинстве случаев асцит сопровождается и другими клиническими проявлениями основного заболевания.
Существуют консервативные и хирургические методы лечения асцита. Лапароцентез относится к хирургическим методам.
Лапароцентез (другое название – парацентез) – это процедура, при которой в брюшную полость через прокол в брюшной стенке вводится катетер.
Лапароцентез может быть лечебным и диагностическим. Лечебный лапароцентез предполагает эвакуацию значительного объема жидкости и применяется при выраженном асците, не поддающемся консервативному лечению. Диагностический лапароцентез производится для взятия образцов жидкости на анализ для выявления или причин асцита, часто используется при повторном его возникновении. Как правило, лечебный лапароцентез подразумевает и диагностическую составляющую.
Причины возникновения асцита
В норме жидкость в брюшной полости присутствует, но в небольших количествах. Накопление избыточной жидкости (асцит) может быть вызвано различными причинами, среди которых можно выделить три объемные группы.
Существуют и другие, реже встречающиеся, причины асцита:
В 65-75% всех случаев (по разным данным) причиной асцита является цирроз печени. В 15-20% он связан с сердечными болезнями и появлением злокачественных опухолей. На остальные причины приходится 5-10%.
Механизм развития асцита
При циррозе печени асцит возникает вследствие изменения структуры органа. Соединительная ткань заменяет нормальную, в рубцующихся участках происходит трансформация сосудистой сети. Из-за сдавления вен соединительнотканными узлами развивается ряд патологических процессов, приводящих, в частности, к повышению давления и сопротивления в воротной вене. При повышении давления в портальной системе начинает происходить усиленная фильтрация и пропотевание жидкой части крови в печеночную ткань. Это увеличивает объем лимфооттока из печени – лимфатическая система реагирует таким образом на увеличение объема тканевой жидкости. Однако, это не дает нужного эффекта при прогрессирующих цирротических процессах, и жидкость начинает пропотевать с поверхности органа в брюшную полость. Так появляется так называемая «плачущая печень». Листки брюшины могут всасывать лишь часть образовывающейся жидкости, и в итоге она накапливается в брюшной полости.
Кандидат медицинских наук
Опыт работы: Более 19 лет
Процесс формирования асцита при сердечных заболеваниях весьма сложен. Основную роль в этом случае играют застой в большом круге кровообращения и правожелудочковая недостаточность.
Асцит при онкологических заболеваниях
При раке желудка, толстой кишки, поджелудочной и молочной железы, матки, яичников, особенно на поздних стадиях, асцит является довольно распространенным осложнением.
Непосредственные причины развития могут быть разными:
Асцит, развившийся на фоне онкологии, не поддается консервативному лечению. В этих случаях могут помочь только хирургические методы – лапароцентез и перитонеальный дренаж. Иногда производятся дополнительные хирургические вмешательства, предотвращающие скопление жидкости в брюшной полости в дальнейшем.
Виды и клиническая картина
Выделяют минимальный, умеренный и выраженный асцит, или три его степени.
У асцита I степень отсутствуют клинические проявления. Он может быть диагностирован только с помощью УЗИ, КТ или лапароскопии. Количество жидкости в полости незначительно превышает норму.
Для II степени асцита характерно скопление большого количества жидкости и соответственно увеличение живота в размере, однако явного растяжения тканей не наблюдается.
При асците III степени живот становится огромным, а фигура – явно непропорциональной. Появляются затруднения в движениях и дыхании. Объем жидкости, скапливающейся в брюшной полости, может составлять 15-25 литров..
Способы лечения асцита
Как было упомянуто в начале статьи, существуют консервативные или хирургические методы лечения асцита.
При консервативном лечении назначается прием диуретиков, способствующих выведению из организма лишней жидкости. В обязательном порядке контролируется количество выпитой жидкости, суточного мочеиспускания и масса тела. Пациенту следует свести к минимуму потребление в пищу соли, так как она задерживает воду в организме.
Отправьте документы на почту cc@nacpp.ru. Возможность проведения лечения рассмотрит главный врач клиники.
Среди методов хирургического лечения наиболее распространен лапароцентез. Также применяются операции Кальба, Рюотта и др. Пути оттока жидкости в их случае формируются несколько иначе, но эти процедуры также подразумевают непосредственное удаление накопившейся жидкости.
Выбор метода лечения асцита зависит от его степени, причины возникновения, общего состояния пациента, дополнительных осложнений и т. д.
Как проводится лапароцентез?
Лапароцентез проводится под местной анестезией. Пациент находится в полусидячем или сидячем положении. С помощью специального инструмента (троакара), представляющего собой металлическую трубку и вставленную в нее трехгранную иглу, в брюшной стенке делается прокол. Затем иглу извлекают и по трубке эвакуируют скопившуюся жидкость. Количество жидкости, эвакуируемой за одну процедуру, определяет врач.
Чтобы избежать травмирования кишечник, лапароцентез проводится под контролем УЗИ. Либо используют особые приспособления, с помощью которых в брюшной полости создается пространство, свободное от петель кишечника.
Лапароцентез позволяет не только вывести жидкость из брюшной полости, но и, при необходимости, выяснить точную причину развития асцита через анализ состава жидкости.
Если необходимо длительное выведение жидкости, то для этой цели устанавливают дренажную трубку, соединенную со специальной емкостью, однако более современным решением являются перитониальные порт-системы. Это титановый резервуар, вшиваемый под кожу и соединенный с брюшной полостью катетером. Одна из стенок резервуара представляет собой мембрану из особого материала. Чтобы эвакуировать скопившуюся в резервуаре жидкость, достаточно проколоть иглой кожу и мембрану под ней. Таким образом, порт-система создает пациенту гораздо меньше неудобств, находясь полностью под кожей, и позволяет избежать регулярных процедур лапароцентеза.
Подготовка к лапароцентезу
Лапароцентезу предшествует стандартный набор исследований, включающий:
Может быть назначена компьютерная томография. Непосредственно перед процедурой ставится очистительная клизма, также необходимо опорожнить мочевой пузырь, чтобы избежать риска повредить его в процессе прокола брюшной стенки.
Если планируется выведение большого объема жидкости, делают инфузии физиологического раствора, чтобы наполнить жидкостью сосудистое русло.
Результаты диагностического лапароцентеза при асците
С помощью различных исследований образцов полученной при лапароцентезе жидкости из брюшной полости можно установить природу асцита. В частности, отличить воспалительную жидкость от отечной, обнаружить инфекцию, раковые клетки, предположить повреждение лимфатических сосудов или стенок кишечника и т. д.
Противопоказания
Почти все противопоказания для лапароцентеза являются относительными. При необходимой подготовке с коррекцией имеющихся у пациента осложнений или соблюдением условий с их учетом, процедура может быть проведена.
К таким противопоказаниям относятся:
Абсолютным противопоказанием для лапароцентеза является только острый живот, при котором необходимо проведение экстренной операции.
Возможные осложнения
После лапароцентеза могут оставаться гематомы на брюшной стенке и наблюдаться выделения из места прокола. В теории возможны
Однако, если процедура производится опытными специалистами при должной подготовке, осложнения при лапароцентезе возникают крайне редко.
Последние новости
Последние статьи
Рейтинг: 4.0/5 Голоса: 1